修回日期: 2018-05-10
接受日期: 2018-05-19
在线出版日期: 2018-06-28
探讨中性粒细胞与淋巴细胞比值(neutrophil to lymphocyte ratio, NLR)及红细胞分布宽度(red blood cell distribution width, RDW)对急性胰腺炎(acute pancreatitis, AP)预后的预测价值.
选择120例AP患者作为研究对象, 分为轻度AP(mild acute pancreatitis, MAP)组、中度AP(moderately severe acute pancreatitis, MSAP)组和重度AP(severe acute pancreatitis, SAP)组, 并记录其入院24 h时的NLR值及RDW值. 比较3组NLR值及RDW值的差异, 比较存活组及死亡组NLR值及RDW值的差异. 同时, 绘制受试者工作特征(receiver operating characteristic, ROC)曲线, 通过ROC曲线, 测定NLR、RDW及联合指标的敏感性及特异性, 评价其在AP预后判断中的临床意义.
随着AP病情严重程度的增加, NLR值逐步增大, 差异均有统计学意义(P<0.05). 而MAP组与MSAP组RDW比较差异无统计学意义(P>0.05), SAP组RDW值与MAP及MSAP组比较差异均有统计学意义(P<0.05). 死亡组NLR及RDW值均显著高于存活组, 差异均有统计学意义(P<0.05). NLR预测AP严重程度的曲线下面积为0.794, 高于RDW(0.745), 差异有统计学意义(P<0.05). NLR+RDW曲线下面积为0.876, 灵敏度为0.795, 特异度为0.852, 均显著高于NLR及RDW(P<0.05).
NLR及RDW均与AP的严重程度相关, 但联合应用两指标可提高预测AP疾病严重程度的灵敏度及特异度.
核心提要: 分析急性胰腺炎(acute pancreatitis, AP)患者外周血中性粒细胞与淋巴细胞比值(neutrophil to lymphocyte ratio, NLR)及红细胞分布宽度(red blood cell distribution width, RDW)与预后的关系, 结果表明NLR及RDW均与AP的严重程度相关, 但联合应用两指标可提高预测AP疾病严重程度的灵敏度及特异度.
引文著录: 曲娟, 杨继志. NLR联合RDW宽度对急性胰腺炎预后的预测价值探讨. 世界华人消化杂志 2018; 26(18): 1119-1124
Revised: May 10, 2018
Accepted: May 19, 2018
Published online: June 28, 2018
To explore the value of neutrophil to lymphocyte ratio (NLR) combined with red blood cell distribution width (RDW) for predicting the severity of acute pancreatitis (AP).
The clinical data of 120 patients with AP were retrospectively analyzed in this study. The patients were assigned to three groups: mild AP (MAP) group, moderately severe AP (MSAP) group, and severe AP (SAP) group. The clinical indexes (NLR and RDW) of the three groups of patients were measured at 24 h after hospitalization. All of these data were compared among the groups, and between dead patients and surviving cases. The receiver operator characteristic curves (ROCs) of NLR, RDW, and NLR plus RDW were plotted to assess their value in predicting the prognosis of AP.
With the increase of the severity of AP, the value of NLR increased significantly (P < 0.05). There was no significant difference in RDW between the MAP and MSAP groups (P > 0.05). The RDW value of the SAP group was significantly different from those of the MAP and MSAP groups (P < 0.05). The values of NLR and RDW in the death group were significantly higher than those in the survival group (P < 0.05). The area under the curve of NLR in predicting AP severity was 0.794, which was significantly higher than that of RDW (0.745; P < 0.05). The area under the NLR + RDW curve was 0.876 (sensitivity, 0.795; specificity, 0.852), which was significantly higher than that of NLR and RDW alone (P < 0.05).
NLR and RDW are both related to the severity of AP, and the combination of the two indexes can improve the sensitivity and specificity of predicting the severity of AP.
- Citation: Qu J, Yang JZ. Value of neutrophil to lymphocyte ratio combined with red blood cell distribution width for predicting severity of acute pancreatitis. Shijie Huaren Xiaohua Zazhi 2018; 26(18): 1119-1124
- URL: https://www.wjgnet.com/1009-3079/full/v26/i18/1119.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v26.i18.1119
急性胰腺炎(acute pancreatitis, AP)是由于胆囊结石、高脂血症等原因导致胰腺酶激活后引起的胰腺组织自身消化所导致的一类疾病, 具有较高的发病率及死亡率[1,2]. 据统计, 约20%的AP患者会进展成重症AP(severe acute pancreatitis, SAP), 后者死亡率高达36%-50%[3]. 因此, 早期对AP患者的病情变化趋势进行合理的评估有助于提高救治成功率, 具有重要的临床意义. 目前, 临床上常采用Ranson评分、格拉斯哥昏迷评分(glasgow coma scale, GCS)、急性生理与慢性健康评分Ⅱ(acute physiology, age and chronic health evaluationⅡ, APACHE-Ⅱ)及床旁AP严重度评分(bedside index for severity in acute pancreatitis, BISAP)等多种标准对AP的严重性及预后进行评价, 但并未形成统一的意见[4-6]. Ranson评分标准判断因胆道疾病引起的AP的严重性和预后时存在缺陷, APACHE Ⅱ评分对于局部病变情况的反映不充分, 而BISAP评分在评价持续的器官功能衰竭及预后上有一定局限性[7,8]. 近年来, 中性粒细胞与淋巴细胞比值(neutrophil to lymphocyte ratio, NLR)[9]及红细胞分布宽度(red blood cell distribution width, RDW)[10]均被证实可用于预测AP严重程度. 既往有研究证实[11], RDW联合NLR可作为AP患者预后的评估指标. 然而, 该研究仅将AP患者分为轻度及重度. 鉴于此, 本研究将AP患者细分为轻度、中度及重度, 旨在进一步探讨NLR联合RDW对AP预后的预测价值.
回顾性分析2015-01/2017-01在天津市南开医院住院治疗的120例AP患者作为研究对象, 其中男77例, 女43例, 平均年龄51.75岁±14.89岁. 均符合如下纳入标准: (1)符合2013年中华医学会消化病学分会发布的《中国AP诊治指南》[12]中相关的诊断标准; (2)年龄≥18岁; (3)发病至入院时间≤72 h, 且为首次发病. 排除标准: (1)慢性胰腺炎急性发作及内镜下逆行胰胆管造影术后胰腺炎; (2)临床资料不齐全、中途转院治疗、家属放弃治疗的患者.
根据2012年亚特兰大分类标准将患者分为轻度AP( mild acute pancreatitis, MAP)组、中度AP(moderately severe acute pancreatitis, MSAP)组和重度AP(severe acute pancreatitis, SAP)组. 其中, MAP组是指无器官功能障碍及局部并发症, MSAP组是指出现一过性器官功能障碍(≤48 h)和(或)伴有局部或全身并发症, SAP组是指出现持续性器官功能障碍(>48 h). 器官功能障碍的定义是循环、呼吸、肾脏任何一个或多个系统的改良 Marshall评分≥2分. 局部并发症的定义包括急性胰周液体积聚(acute peripancreatic fluid collection APFC)、急性坏死物积聚(acute necrotic collection, ANC)、胰腺假性囊肿(pancreatic pseudocyst)和包裹性坏死(walled-off necrosis, WON). 全身并发症的定义是指由于AP导致的既往共存疾病如冠状动脉疾病或慢性肺部疾病等的恶化. 并根据28 d患者生存情况分为生存组及死亡组.
患者入院后均采取禁食禁水、胃肠减压、输液、抑制胰酶活性和分泌、预防感染等治疗. 采用回顾性分析方法, 记录患者的年龄、性别、病因、BMI及入院第1个24 h的实验室检查结果, 包括中性粒细胞计数、淋巴细胞计数及红细胞体积分布宽度, 计算NLR, 并统计28 d患者生存情况, 根据生存情况将患者分为死亡组及存活组两个亚组. 利用日本希森美康(Sysmex)公司的XT-4000i全自动血液分析仪和配套试剂检测入组患者性粒细胞计数、淋巴细胞计数及红细胞体积分布宽度. 分析AP患者年龄、性别、发病原因、并发症发生情况及其与疾病严重程度的关系, 同时分析NLR联合RDW与AP患者病情严重程度的关系.
统计学处理 数据分析采用SPSS20.0统计软件, 计量资料以mean±SD表示, 多组间均数比较用单因素方差分析, 两两比较用LSD-t法, 率和构成比的比较采用χ2检验或Fisher确切概率法, 当P<0.05为差异有统计学意义. 根据患者入院时外周血结果计算NLR、RDM,绘制NLR、RDW受试者工作特征(receiver operating characteristic, ROC)曲线, 通过ROC曲线, 测定NLR、RDW及联合指标的敏感性及特异性, 评价其在AP预后判断中的临床意义.
根据2012年亚特兰大分类标准, MAP44人, MASP40人, SAP36人. 3组患者在性别、年龄、BMI值及病因构成等基线资料方面比较差异无统计学意义(P>0.05), 具有可比性. 详见表1.
| 项目 | MAP (n = 44) | MSAP (n = 40) | SAP (n = 36) |
| 年龄 (岁) | 51.62 ± 15.55 | 50.13 ± 15.31 | 51.82 ± 14.30 |
| 性别 (男/女) | 28/16 | 26/14 | 23/13 |
| BMI (kg/m2) | 22.9 ± 2.6 | 23.5 ± 2.1 | 22.4 ± 3.0 |
| 病因构成 n (%) | |||
| 高脂血症 | 5 (11.36) | 6 (15.00) | 3 (8.33) |
| 胆源性 | 28 (63.64) | 22 (55.00) | 24 (66.67) |
| 酒精性 | 3 (6.82) | 4 (10.00) | 3 (8.33) |
| 其他 | 8 (18.18) | 8 (20.00) | 6 (16.67) |
结果表明, 随着AP病情严重程度的增加, NLR值逐步增大, 差异均有统计学意义(P<0.05). 而MAP组与MSAP组RDW比较差异无统计学意义(P>0.05), SAP组RDW值与MAP及MSAP组比较差异均有统计学意义(P<0.05)(表2).
结果表明, 死亡组NLR及RDW值均显著高于存活组, 差异均有统计学意义(P<0.05)(表3).
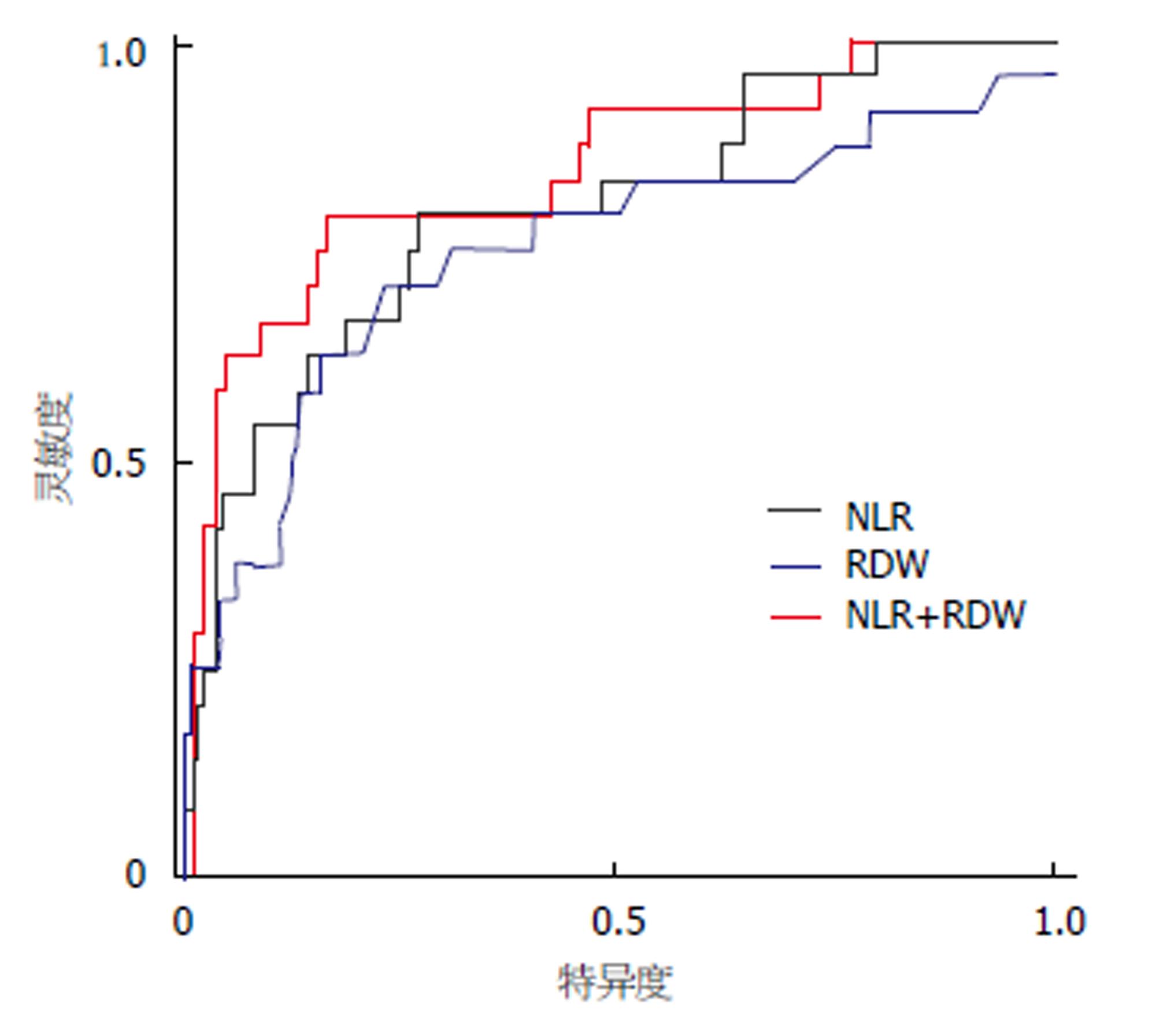
结果表明, NLR预测AP严重程度的曲线下面积为0.794, 高于RDW(0.745), 差异有统计学意义(P<0.05). NLR+RDW曲线下面积为0.876, 显著高于NLR及RDW(P<0.05)(表4, 图1).
| 项目 | AUC | Cut off | P值 | 灵敏度 | 特异度 | 阳性预测值 | 阴性预测值 |
| NLR | 0.794 (0.691-0.897) | ≥9.863 | 0.000 | 0.769 | 0.838 | 0.781 | 0.795 |
| RDW | 0.745 (0.621-0.873) | ≥11.932 | 0.000 | 0.712 | 0.758 | 0.451 | 0.908 |
| NLR+RDW | 0.876 (0.813-0.935) | ≥0.235 | 0.000 | 0.795 | 0.852 | 0.867 | 0.721 |
AP是临床常见的一种急腹症, 以起病急、进展快及死亡率高位特点. 因此, 临床工作中需我们能对此类患者的病情及预后进行快速且准确的判断. 既往常采用APACHE、Balthazar、MEWS和Ranson评分等系统对AP的严重程度及预后进行判断, 但是其准确性不够确切, 且各有优缺点. 例如, Ranson及APACHE评分系统使用白细胞总数作为危险因素, 但其不同亚型的数量在不同的生理条件下会发生改变, 如年老体弱、免疫功能受抑制或就医前使用过免疫抑制剂的患者的白细胞可在正常范围. 所以, 进一步探索新的预测AP病情严重程度及预后的方法具有重要的临床意义.
近年来, 研究证实NLR与动脉粥样硬化、哮喘、恶性肿瘤及SAP等炎性疾病的严重程度及预后密切相关[13-17]. NLR是指中性粒细胞与淋巴细胞绝对计数的比值. 研究表明[18,19], 大量聚集在AP患者的胰腺局部的中性粒细胞黏附到患者的内皮细胞上, 使得毛细血管后微静脉瘀滞, 促进血栓的形成, 从而导致胰腺的微循环障碍进一步加重. 与此同时, 活化的中性粒细胞可产生大量的氧气自由基和蛋白水解酶, 后者可直接损伤胰腺及其周围组织, 导致机体的炎症反应呈级联放大效应, 使得AP病情不断加重, 可造成远隔器官的功能发生障碍, 进展成MODS, 甚至导致患者死亡. 有研究就证实[20-24], 中性粒细胞的浸润是导致AP患者发生急性肺损伤及ARDS、肝脏及肾脏损伤的主要原因. 而淋巴细胞的减少也被证实与AP的疾病严重程度密切相关[25]. 据此, 我们推测随着AP疾病严重程度的不断加重, NLR值越高. 而本研究纳入120例AP患者, 并根据2012年亚特兰大分类标准将患者分为轻度AP、中度AP和重度AP. 入院时检测其血常规, 计算NLR值. 结果表明, AP患者病情越重, NLR值越高, 差异有统计学意义(P<0.05). 这说明, NLR值可一定程度的反应AP患者的病情严重程度. 同时, 本研究还发现, 死亡组NLR值也显著高于存活组, 差异有统计学意义(P<0.05). 这提示, 初始NLR值可能与AP的预后有关. 周天昀等[9]人的研究也证实, NLR在预测AP严重程度上具有一定的临床意义.
同时, 既往研究也发现, RDW升高与机体的应激、感染、组织损伤及炎性反应等也密切相关. 前述的病理生理状态下, 一方面可导致红细胞半衰期及变形能力发生改变, 另一面可抑制其成熟, 从而使得大量的未成熟红细胞进入机体血液循环, 导致RDW相对升高[26-29]. 卢清龙等[30]人证实RDW早期动态变化与AP患者病情严重程度相关, 可作为判断患者预后的指标, 但仅将AP患者分为MAP及SAP. 而本研究进一步根据新的分类标准, 将AP患者细分为MAP、MSAP及SAP3组, 结果发现, 随着AP患者病情的不断加重, RDW值也越高. 同时, 本研究还绘制了ROC曲线. 结果表明, NLR预测AP严重程度的曲线下面积为0.794, 高于RDW(0.745), 差异有统计学意义(P<0.05). NLR+RDW曲线下面积为0.876, 显著高于NLR及RDW(P<0.05).
总之, NLR及RDW均与AP的严重程度相关, 但联合应用两指标的临床意义更大, 值得临床进一步深入研究.
急性胰腺炎(acute pancreatitis, AP)有较高的发病率及死亡率. 因此, 早期对AP患者的病情变化趋势进行合理的评估有助于提高救治成功率, 具有重要的临床意义. 近年来, 中性粒细胞与淋巴细胞比值(neutrophil to lymphocyte ratio, NLR)及红细胞分布宽度(red blood cell distribution width, RDW)均被证实可用于预测AP严重程度. 既往有研究证实RDW联合NLR可作为AP患者预后的评估指标. 然而, 该研究仅将AP患者分为轻度及重度. 本研究将AP患者细分为轻度、中度及重度, 旨在进一步探讨NLR联合RDW对AP预后的预测价值.
本研究旨在进一步探讨NLR联合RDW对AP预后的预测价值, 以期为临床提供更多预测此类疾病的选择指标, 最终提高救治率.
本研究比较了NLR、RDW及两者联合与不同病情严重程度的AP患者预后的相关性.
本研究采用回顾性研究的方法, 根据亚特兰大分类标准将AP患者分为轻、中及重组. 记录其入院24 h时的NLR值及RDW值. 比较3组NLR值及RDW值的差异, 比较存活组及死亡组NLR值及RDW值的差异. 同时, 绘制ROC曲线, 通过ROC曲线测定NLR、RDW及联合指标的敏感性及特异性, 评价其在AP预后判断中的临床意义.
随着AP病情严重程度的增加, NLR值逐步增大. 而MAP组与MSAP组RDW比较差异无统计学意义, SAP组RDW值与MAP及MSAP组比较差异均有统计学意义. 死亡组NLR及RDW值均显著高于存活组. NLR预测AP严重程度的曲线下面积为0.794, 高于RDW(0.745). NLR+RDW曲线下面积为0.876, 灵敏度为0.795, 特异度为0.852, 均显著高于NLR及RDW.
NLR与RDW均与AP的严重程度相关, 但联合应用两指标的临床意义更大.
本研究对NLR及RDW与AP预后的关系进行了研究, 但仍需进一步进行大样本多中心随机对照研究予以证实, 并进一步探讨其他指标与其预后的关系.
学科分类: 胃肠病学和肝病学
手稿来源地: 天津市
同行评议报告分类
A级 (优秀): 0
B级 (非常好): B, B
C级 (良好): C
D级 (一般): 0
E级 (差): E
编辑: 马亚娟 电编:张砚梁
| 3. | Goyal H, Guerreso K, Smith B, Harper K, Patel S, Patel A, Parikh P. Severity and outcomes of acute alcoholic pancreatitis in cannabis users. Transl Gastroenterol Hepatol. 2017;2:60. [PubMed] [DOI] |
| 4. | 林 素涵, 李 耀浙, 吴 青松, 杨 倩倩, 杨 斯琴, 宋 彩云, 洪 万东. BISAP 评分联合红细胞比容对急性胰腺炎严重程度的早期评估价值. 中华胰腺病杂志. 2016;16:402-404. [DOI] |
| 5. | Gao W, Yang HX, Ma CE. The Value of BISAP Score for Predicting Mortality and Severity in Acute Pancreatitis: A Systematic Review and Meta-Analysis. PLoS One. 2015;10:e0130412. [PubMed] [DOI] |
| 6. | Chandra S, Murali A, Bansal R, Agarwal D, Holm A. The Bedside Index for Severity in Acute Pancreatitis: a systematic review of prospective studies to determine predictive performance. J Community Hosp Intern Med Perspect. 2017;7:208-213. [PubMed] [DOI] |
| 8. | Valverde-López F, Matas-Cobos AM, Alegría-Motte C, Jiménez-Rosales R, Úbeda-Muñoz M, Redondo-Cerezo E. BISAP, RANSON, lactate and others biomarkers in prediction of severe acute pancreatitis in a European cohort. J Gastroenterol Hepatol. 2017;32:1649-1656. [PubMed] [DOI] |
| 9. | 周 天昀, 潘 婷婷, 刘 嘉琳, 瞿 洪平. 中性粒细胞与淋巴细胞比值在亚特兰大新分类标准下预测急性胰腺炎严重程度的价值. 上海交通大学学报(医学版). 2016;36:1023-1028. [DOI] |
| 10. | Uçar Karabulut K, Narcı H, Uçar Y, Uyar M. Association between red blood cell distribution width and acute pancreatitis. Med Sci Monit. 2014;20:2448-2452. [PubMed] [DOI] |
| 13. | Shi L, Qin X, Wang H, Xia Y, Li Y, Chen X, Shang L, Tai YT, Feng X, Acharya P. Elevated neutrophil-to-lymphocyte ratio and monocyte-to-lymphocyte ratio and decreased platelet-to-lymphocyte ratio are associated with poor prognosis in multiple myeloma. Oncotarget. 2017;8:18792-18801. [PubMed] [DOI] |
| 14. | Wang Y, Ju M, Chen C, Yang D, Hou D, Tang X, Zhu X, Zhang D, Wang L, Ji S. Neutrophil-to-lymphocyte ratio as a prognostic marker in acute respiratory distress syndrome patients: a retrospective study. J Thorac Dis. 2018;10:273-282. [PubMed] [DOI] |
| 15. | Yodying H, Matsuda A, Miyashita M, Matsumoto S, Sakurazawa N, Yamada M, Uchida E. Prognostic Significance of Neutrophil-to-Lymphocyte Ratio and Platelet-to-Lymphocyte Ratio in Oncologic Outcomes of Esophageal Cancer: A Systematic Review and Meta-analysis. Ann Surg Oncol. 2016;23:646-654. [PubMed] [DOI] |
| 16. | Zhang Y, Wu W, Dong L, Yang C, Fan P, Wu H. Neutrophil to lymphocyte ratio predicts persistent organ failure and in-hospital mortality in an Asian Chinese population of acute pancreatitis. Medicine (Baltimore). 2016;95:e4746. [PubMed] [DOI] |
| 18. | Yang ZW, Meng XX, Xu P. Central role of neutrophil in the pathogenesis of severe acute pancreatitis. J Cell Mol Med. 2015;19:2513-2520. [PubMed] [DOI] |
| 19. | Manohar M, Verma AK, Venkateshaiah SU, Sanders NL, Mishra A. Pathogenic mechanisms of pancreatitis. World J Gastrointest Pharmacol Ther. 2017;8:10-25. [PubMed] [DOI] |
| 20. | Yu C, Merza M, Luo L, Thorlacius H. Inhibition of Ras signalling reduces neutrophil infiltration and tissue damage in severe acute pancreatitis. Eur J Pharmacol. 2015;746:245-251. [PubMed] [DOI] |
| 21. | 邵 国建, 王 雷, 刘 琦, 张 浩, 潘 达, 张 一帆, 刘 洋. 中性粒细胞与淋巴细胞比值在急性胰腺炎并发急性肾损伤患者病情诊断中的价值. 中华胰腺病杂志. 2016;16:181-184. [DOI] |
| 25. | Pinhu L, Qin Y, Xiong B, You Y, Li J, Sooranna SR. Overexpression of Fas and FasL is associated with infectious complications and severity of experimental severe acute pancreatitis by promoting apoptosis of lymphocytes. Inflammation. 2014;37:1202-1212. [PubMed] [DOI] |
| 26. | Luo R, Hu J, Jiang L, Zhang M. Prognostic Value of Red Blood Cell Distribution Width in Non-Cardiovascular Critically or Acutely Patients: A Systematic Review. PLoS One. 2016;11:e0167000. [PubMed] [DOI] |
| 27. | Goyal H, Awad H, Hu ZD. Prognostic value of admission red blood cell distribution width in acute pancreatitis: a systematic review. Ann Transl Med. 2017;5:342. [PubMed] [DOI] |
| 28. | Xanthopoulos A, Giamouzis G, Melidonis A, Kitai T, Paraskevopoulou E, Paraskevopoulou P, Patsilinakos S, Triposkiadis F, Skoularigis J. Red blood cell distribution width as a prognostic marker in patients with heart failure and diabetes mellitus. Cardiovasc Diabetol. 2017;16:81. [PubMed] [DOI] |