修回日期: 2012-12-01
接受日期: 2012-12-16
在线出版日期: 2012-12-18
目的: 探讨孤立性胰腺结核的临床特征和诊断方式.
方法: 报告1例孤立性胰腺结核, 并结合国内34篇文献共49例孤立性胰腺结核病例进行荟萃分析.
结果: 49例病例中男25例, 女24例, 男女之比1:1.08. 平均年龄36.65岁±12.73岁. 平均病程4.06 mo±3.15 mo. 临床主要表现为腹痛(63.27%)、体质量下降(59.18%)、发热(36.73%)、黄疸(34.69%)等, 其他表现有腹胀、恶心呕吐、盗汗、乏力等. 实验室检查呈血沉增快(85.71%)、PPD阳性(5/9)、CA19-9升高(2/8). 在CT检查中75.61%的病例显示有胰腺多发低密度结节样病灶, 多伴有胰腺周围淋巴结增大(34.15%), 少数表现有钙化影像、肝内外胆管及胰管扩张和胰腺假性囊肿等. 在B超检查中51.06%的病例显示有胰腺肿大和胰腺不规则低回声区, 少数病例伴有胰管扩张、肝内外胆管扩张等. 确诊前55.1%的病例被误诊为胰腺肿瘤, 其他误诊为胰腺假性囊肿、胰腺炎、胆总管癌等. 全部病例均经病理组织学检查确诊, 其中CT或B超引导下活体组织检查各2例, 45例经剖腹探查术后经病理学确诊, 病理组织学可见干酪样坏死或干酪样肉芽肿形成, 82.22%的病例伴有胰腺周围淋巴结结核. 正规的抗结核药物治疗有效者占95.92%, 其中剖腹探查病例除抗结核药物治疗外, 选择病灶引流(15.56%)、局部病变切除(8.89%)和胰十二指肠切除(8.89%)的手术方式.
结论: 孤立性胰腺结核极为少见, 确诊前多被误诊. 临床上缺乏典型的结核中毒症状, 多表现有腹痛、体质量下降和血沉增快, 少数表现有发热、黄疸和乏力等. 易被误诊为胰腺肿瘤、胰腺炎等. 腹部CT等影像学检查是重要的诊断手段, 确诊主要依据病理组织学检查. 抗结核药物对孤立性胰腺结核治疗有效, 必要时可选择手术治疗.
引文著录: 李俊霞, 王化虹, 尹洪芳, 刘新光. 孤立性胰腺结核国内文献的荟萃分析. 世界华人消化杂志 2012; 20(35): 3594-3598
Revised: December 1, 2012
Accepted: December 16, 2012
Published online: December 18, 2012
AIM: To analyze the clinical characteristics of and diagnostic methods for solitary pancreatic tuberculosis.
METHODS: A case of solitary pancreatic tuberculosis was reported. In addition, 48 similar cases in published Chinese literature were identified to conduct a literature review. The data were identified by searching CNKI and CBM databases and browsing the relevant reference lists. The keywords were "pancreatic tuberculosis" and "tuberculosis and pancreas". The clinical manifestations were analyzed by descriptive methods. Criteria for the diagnosis of solitary pancreatic tuberculosis were: all lesions localized only in the pancreas and neighboring tissues, no other detectable foci of tuberculosis, no history of tuberculosis, having a clear chest radiograph, and a positive histological diagnosis.
RESULTS: Predominant symptoms consisted of abdominal pain (63.27%), weight loss (59.18%), fever (36.73%), jaundice (34.69%), and abdominal distention/bloating, without night sweats. Most patients were misdiagnosed with pancreatic tumors, and other misdiagnoses were pseudo-pancreatic cysts, chronic cholecystitis with pancreatitis, and cholecystic tumors. Erythrocyte sedimentation rate was elevated in 85.71% (12/14) of cases; PPD test was strongly positive in 55.56% (5/9); and CA19-9 was mildly elevated in 25% (2/8). CT scans showed a pancreatic mass (31/41) with heterogeneous hypodensity focus (9/41), calcification (6/41), or peripancreatic nodal enlargement (14/41). Ultrasound or CT-guided biopsies were performed in 8.16% (4/49) of cases, including one undergoing EUS-guided fine needle aspiration for cytologic diagnosis. Laparotomy was performed in 45 of 49 cases, and most received combined antituberculosis therapy. Anti-tuberculosis therapy was successful in 42 of 49 cases.
CONCLUSION: Solitary pancreatic tuberculosis is a rare condition with no specific clinical manifestations. The possibility of solitary pancreatic tuberculosis should be considered in patients presenting with a pancreatic mass and irregular pancreas enlargement. Diagnosis should be made cytologically, and laparotomy can be avoided if a definitive diagnosis was established before surgery. Solitary pancreatic tuberculosis can be effectively cured by antituberculosis therapy.
- Citation: Li JX, Wang HH, Yin HF, Liu XG. Solitary pancreatic tuberculosis: A case report and literature review. Shijie Huaren Xiaohua Zazhi 2012; 20(35): 3594-3598
- URL: https://www.wjgnet.com/1009-3079/full/v20/i35/3594.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v20.i35.3594
胰腺结核是一种少见的肺外结核, 临床表现复杂且缺乏特异性, 易被忽视. 孤立性胰腺结核更为罕见, 是指胰腺受侵犯而无全身其他器官结核病灶, 该病更易被误诊为胰腺肿瘤或胰腺炎症而延误治疗. 目前虽报道病例数在不断增多, 但仍以个案报道为主[1]. 本文对我院诊治的1例胰腺结核患者和收集近20年国内34篇文献报道共49例病例的临床资料进行荟萃分析, 旨在提高临床医师对孤立性胰腺结核的诊治水平.
我院收治孤立性胰腺结核病例1例. 收集1994-2009年国内正式刊物公开发表的胰腺结核病例报告, 符合胰腺结核的诊断标准的文献34篇, 其中符合孤立性胰腺结核诊断的病例48例.
以"胰腺结核"为检索词, 检索CNKI中国期刊全文数据库及CBM光盘数据库, 并辅以文献追溯、手工检索等方法, 选择经手术或活检病理证实的、病灶仅局限在胰腺的、可伴有相邻器官及周围淋巴结受累的胰腺结核病例, 排除具有其他部位结核病灶的胰腺结核病例, 剔除无全文的、数据不完整的、综述性的、重复发表的文献资料, 结合本病例资料共49例进行病例分析.
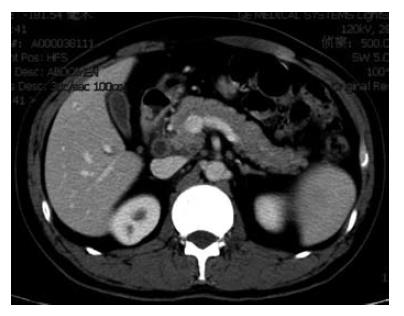
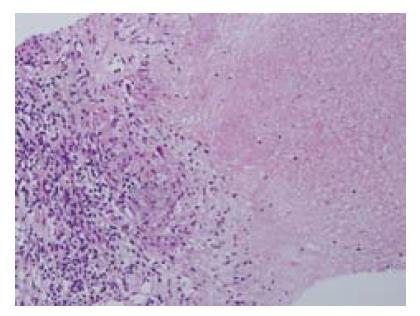
男, 44岁, 因间断发热2 mo入院. 2 mo前无明显诱因出现发热, 最高体温39.2 ℃, 伴畏寒、寒战、乏力、关节肌肉酸痛, 无盗汗、无腹痛、腹泻, 体质量降低约3 kg. 既往无免疫抑制疾病史, 无应用免疫抑制剂或激素史. 查体: 无浅表淋巴结肿大; 双肺呼吸音清, 未闻及明显干、湿啰音; 心律齐; 腹平软, 无压痛, 肠鸣音活跃; 双下肢无浮肿. 入院后检查: Hb 143 g/L, WBC 6.09×102/L, NE 76.1%, PLT 132×102/L, ESR 21 mm/h, CRP 39.57 mg/L; 黄色软便, 镜检未见异常, 粪隐血(-); 丙氨酸氨基转移酶(alanine aminotransferase, ALT) 16 IU/L, 谷氨酸转氨酶(glutamate transaminase, AST) 16 IU/L, 乳酸脱氢酶(lactate dehydrogenase, LDH) 133 IU/L, Alb 41.8 g/L, A/G 1.81, ALP 60 IU/L, GGT 43 IU/L, TBIL 7.4 μmol/L, GLU 5.88 mmol/L; 痰找结核菌(-); PPD(-); 血清抗结核杆菌抗体IgM(-), IgG<200.0 U/mL, CEA、CA19-9正常. X线胸片两肺未见异常; 腹部B检查超示门静脉轻度增宽, 腹膜后多发淋巴结肿大, 慢性胆囊炎; 腹部增强CT检查示胰腺头颈部占位性病变, 侵及肝动脉, 平扫可见胰头部肿大, 增强后可见多发低密度病灶, 周边可见环形强化, 伴腹腔及腹膜后多发淋巴结肿大, 考虑胰腺癌可能性大(图1); 腹部MRCP检查示胰腺头部不均匀信号, 呈团块状, 伴周围淋巴结肿大, 考虑胰头肿瘤可能性大; 超声内镜示胰头部稍肿大, 可见直径约2 cm, 边界不清、回声不均匀的低回声区, 末端胆管扩张, 胰管未见明显扩张, 超声内镜引导下行胰腺穿刺活体组织检查, 病理组织学见纤维素性物、凝血及胶原纤维样组织, 少许中性粒细胞, 呈胰腺炎性改变; B超引导下行腹膜后淋巴结穿刺, 活体病理组织学检查可见片状干酪样坏死, 周围可见少数多核巨细胞、淋巴细胞及纤维母细胞见图2, 抗酸染色(+), PAS(-), 符合结核. 给予链霉素、乙胺丁醇和雷米封抗结核药物治疗, 未再出现发热, ESR、CRP下降, 体质量增加4 kg. 半年及1年后复查: 腹部Bus显示腹腔淋巴结较前缩小. 腹部增强CT示: 胰头部病灶消失, 胰腺颈部病变缩小, 可见钙化灶.腹部淋巴结变化不明显. ESR 3 mm/h, CRP 1.99 mg/L. 最终诊断: 孤立性胰腺结核.
入组49例, 男25例, 女24例, 男女之比1:1.08. 年龄15-70岁, 平均36.65岁±12.73岁. 病程10 d-12 mo, 平均4.06 mo±3.15 mo. 45例术前曾被误诊, 多被误诊为胰腺肿瘤(55.1%), 其他误诊为胰腺假性囊肿、慢性胆囊炎、胰腺炎、胆总管癌和胆囊癌等.
49例病例中伴有腹痛症状者占63.27%、体质量下降者占59.18%、发热者占36.73%、黄疸者占34.69%、腹胀者占24.49%、恶心呕吐者占10.20%、乏力者占8.16%、盗汗者占6.125、上消化道出血者占2.04%. 40.82%的病例有腹部压痛, 12.24%的病例可触及腹部包块, 多位于右上腹. 17例出现黄疸的病例中有7例ALT明显高于正常2倍以上(平均315.11 IU/L±278.90 IU/L), 未出现黄疸者肝酶正常. 有血沉检查记录的病例中, 有85.71%的病例血沉增快(21-105 mm/h), 9例行PPD试验的病例中, 有5例呈强阳性. 所有病例均未报告血糖异常. 8例CA19-9检测病例中有2例轻度升高.
有CT检查报告的41例病例中, 32例(75.61%)表现为胰腺多发低密度结节灶, 伴有不规则强化, 5例呈弥漫性胰腺增大, 14例显示胰腺周围淋巴结增大(34.15%), 6例有胰腺或胰腺周围淋巴结的钙化, 5例肝内外胆管扩张, 2例胰管扩张. 4例行MRCP检查者均发现有胰腺占位、不同程度的肝内外胆管及胰管扩张. 4例ERCP检查者有3例显示为胆管狭窄, 2例显示胰管狭窄, 多为外压性改变. 47例行B超检查显示胰腺内不规则低回声区者24例(51.06%)、胰腺肿大者8例、胰管扩张者3例、肝内外胆管扩张者4例.
49例患者中经CT或B超引导下活体组织检查明确诊断各2例, 其他45例患者均经剖腹探查手术后经病理学检查确诊. 术中发现伴胰腺结核伴周围淋巴结结核者37例(82.22%), 胰腺呈弥漫性肿胀、伴有结节或质地变硬者19例(42.22%), 病灶分布在胰头部20例(44.44%), 头体部3例、胰体部2例, 体尾部1例, 胰尾部1例. 病理组织学检查见干酪样坏死或干酪样肉芽肿形成, 其中5例患者抗酸染色阳性.
49例患者均接受了正规的抗结核药物治疗, 有效率为95.92%. 其中4例采取单纯抗结核药物治疗, 45例选择手术联合抗结核药物治疗, 手术方式选择病灶引流(15.56%)、局部病变切除(8.89%)和胰十二指肠切除(8.89%)等. 在随访6 mo以上的20例患者中, 有7例CT或B超检查显示胰腺包块减小或消失, 1例治疗情况记录不详, 1例患者因术后并发胰漏、胆漏及上消化道大出血死亡.
目前, 由于全球范围内耐药结核杆菌的产生与扩展, 人体免疫缺陷病毒感染的增加及有些国家对结核病控制机制的不完善, 使得全球结核病的病情呈明显上升趋势, 常见有肺结核、淋巴结核、骨结核和肠结核等. 胰腺结核比较罕见, 国内外多为个案报道, 发病率尚无确切统计, 其原因可能为: (1)胰腺位于腹膜后, 易被腹内其他脏器结核病灶掩盖或忽视; (2)胰腺对结核杆菌存在特殊的屏障, 结核杆菌血行扩散很少侵犯胰腺组织; (3)胰酶可抵御结核杆菌的定植, 阻止其对胰腺的损害; (4)不排除结核杆菌耐药及其变异的因素[2]. 孤立性胰腺结核的感染途径: 孤立性胰腺结核是结核病灶仅局限在胰腺、相邻器官及其周围淋巴结的一类胰腺结核, 临床少有报道. 孤立性胰腺结核的感染途径目前尚不清楚, 可能与肠道结核杆菌感染有关[3], 也可能由于淋巴结常是结核的好发部位, 胰腺周围淋巴结及淋巴管十分丰富, 通过直接扩散, 导致感染[4]. 孤立性胰腺结核病理学改变与其他器官的结核病灶一样, 早期发生结核性结节, 逐渐出现结节干酪样坏死、液化及融合, 最终形成冷脓肿. 结核结节可累及胰腺大部或整个胰腺, 亦可波及胰腺组织周围淋巴结. 部分患者尽管在胰腺未发现有结核的典型病变, 但由于结核杆菌的免疫毒性反应, 引起广泛的纤维组织增生及钙盐沉积等, 导致胰腺增大、质地变硬、凹凸不平,呈现反应性慢性胰腺炎的表现[5], 此类呈增殖性结核病理表现的患者临床上更容易被误诊.
孤立性胰腺结核的临床表现: 由于缺乏发热、盗汗、消瘦等典型的结核中毒症状, 因此容易导致延误胰腺结核的诊断. 孤立性胰腺结核多以腹痛为主要临床表现, 呈上腹部间歇性或持续性隐痛, 可伴有恶心、呕吐等非特异性消化不良症状及腰背部疼痛等, 无明显的症状加重或缓解因素. 胰腺结核病灶侵犯周围器官可能出现胆管受压、黄疸等表现, 压迫胰管可能出现胰腺炎表现, 压迫十二指肠可能出现腹胀、恶心呕吐, 长期压迫脾静脉可能出现脾静脉血栓、脾大、食管下段静脉曲张、区域性门脉高压症及上消化道出血等[6]. 本组患者多以腹痛、腹胀、黄疸等症状为主, 结核中毒症状不典型, 盗汗、乏力等更为少见, 全身结核好发部位与器官均未发现有结核病灶, 因此被误诊为胰腺肿瘤、胰腺假性囊肿、胆囊炎、胰腺炎、胆总管及胆囊癌等, 与文献报道类似[7].
孤立性胰腺结核的诊断方法: (1)实验室检查: 孤立性胰腺结核可血沉增快. PPD皮肤试验已广泛用于结核杆菌感染患者的筛查, 具有一定的敏感性和特异性. 在本组9例行PPD试验的病例中, 有5例呈强阳性, 认为有活动性结核或潜在结核杆菌感染的依据, 给予抗结核药物治疗[8]. CA19-9常作为胰腺癌的肿瘤标记物, 但也可见于结核杆菌感染[9]. 本组部分病例表现有CA19-9增高; (2)影像学检查: 胰腺结核的影像学需与胰腺癌, 胰腺假性囊肿、胰腺脓肿等相鉴别. 腹部CT和超声检查可显示胰腺肿大、回声不均匀增强或胰腺占位性病变, CT检查可显示胰腺多灶性低密度肿块, 增强扫描可发现边缘有强化,中央为低密度的坏死病灶, 并可伴有胰腺周围淋巴结的增大、坏死液化或钙化斑, 活动性淋巴结核的典型CT表现为环状强化的肿大淋巴结, 愈合过程或愈合后出现钙化, 可作为诊断胰腺结核的依据. 胰腺周围淋巴结坏死液化呈现低密度, 是与胰腺癌淋巴结转移的重要特征[10,11]. 胰腺癌与胰腺结核均可表现为胰腺占位性病变和胰管的破坏, 但胰腺癌早期即可有胰管的破坏, 而胰腺结核多侵犯胰腺实质, 胰管受累较轻. 当胰腺结核导致胆管狭窄时, 可选择胰胆管造影检查, 包括ERCP、MRCP. ERCP有助于观察胰腺病变、判断胰管受累的情况, 还可获取胆汁、胰液涂片行细菌培养和细胞学检查. 胰腺占位病变若有以下情况存在时应考虑胰腺结核, 如中青年、发病缓慢、病程长、有结核中毒表现、血沉增快、结核抗体阳性、PPD阳性和CA19-9阴性等. 本组有CT检查报告的41例病例中, 32例表现为胰腺多发低密度结节灶, 并伴有不规则强化, 多数呈弥漫性胰腺增大、胰腺周围淋巴结增大或钙化, 少数表现为肝内外胆管扩张、胰管扩张或外压性改变; (3)病理组织学检查: 影像学检查及实验室检查[12]虽然对胰腺癌与胰腺结核鉴别诊断有所帮助, 但无法得到确切的诊断, 确诊仍需有病理组织学的证据. 剖腹探查手术、超声内镜或B超引导经皮细针穿刺活检[13,14]是临床上获取病理诊断的重要手段. 本组病例中均经活体组织或手术标本获得干酪样坏死或干酪样肉芽肿形成的证据, 做出胰腺结核的最后诊断. 本文报告的个案病例活体病理组织学检查呈现胰腺炎的表现, 尽管在胰腺没显示有典型的干酪样坏死或干酪样肉芽肿形成等结核病灶, 但依据胰腺周围淋巴结有结核性干酪样坏死, 经抗结核药物治疗后体温正常, 血沉、CRP下降, 体质量增加, 胰腺结核病灶缩小并出现钙化而确定诊断.
孤立性胰腺结核的治疗: 胰腺结核在明确诊断后, 应积极采取综合性抗结核治疗, 包括休息、营养支持、对症性处理、合理的抗结核药物治疗(早期、规律、全程、适量、联合用药), 多可取得满意的疗效. 手术治疗可以选择结核病灶切除、结核脓肿引流和姑息手术等治疗方式[15]. 本组49例患者均接受了正规的抗结核药物治疗, 其中4例采取单纯抗结核药物治疗, 45例选择手术联合抗结核药物治疗, 均获得较为满意的效果, 有效率为95.92%.
孤立性胰腺结核极为少见, 诊断前多被误诊为胰腺肿瘤、胰腺假性囊肿等. 一般缺乏典型的结核中毒症状, 临床上多表现有腹痛、体质量下降和血沉增快, 少数可表现有发热、黄疸和乏力等. 诊断前多被误诊为胰腺肿瘤、胰腺假性囊肿等. CT检查是重要的诊断手段, 确诊主要依据病理组织学. 抗结核药物对孤立性胰腺结核治疗有效.
目前在全球范围内, 由于耐药结核菌的产生与扩展, 人体免疫缺陷病毒感染的增加以及不少国家结核病控制规则的不完善, 使得全球结核病情呈明显上升趋势. 常见的有肺结核、淋巴结核、骨结核、肠结核, 而胰腺结核非常罕见, 而病灶局限仅有胰腺、相邻器官及周围淋巴结受累的孤立性胰腺结核更少有报道. 国内外的报道大多为个案, 发病率尚无确切统计.
宋振顺, 教授, 西京医院肝胆外科; 赵刚, 副教授, 协和医院胰腺病研究所
胰腺位于腹膜后, 易为腹内其他脏器结核病灶所掩盖被忽视; 胰腺对结核杆菌存在特殊的屏障, 结核病血行扩散很少侵犯胰腺组织; 胰酶可抵御结核菌的定植, 阻止其对胰腺的损害; 胰腺结核感染不排除结核杆菌耐药及变异的因素. 胰腺结核的感染途径不清, 可能与肠道结核感染有关.
孤立性胰腺结核极为少见, 确诊前多被误诊. 临床上缺乏典型的结核中毒症状, 多表现有腹痛、体质量下降和血沉增快, 少数表现有发热、黄疸和乏力等. 易被误诊为胰腺肿瘤、胰腺炎等. 腹部CT等影像学检查是重要的诊断手段, 确诊主要依据病理组织学检查. 抗结核药物对孤立性胰腺结核治疗有效, 完善检查争取术前诊断, 尽量避免手术治疗.
胰腺结核可以与肺结核等其他结核感染并存, 但孤立性胰腺结核易被误诊, 提高对孤立性胰腺结核的认识对临床医师有重要的临床意义.
孤立性胰腺结核: 是指结核病灶仅局限在胰腺内、或可伴有相邻器官及周围淋巴结受累的胰腺结核.
文章数据充分, 分析合理, 讨论深入, 整体写作质量很高, 具有一定的临床指导意义.
编辑: 田滢 电编:闫晋利
| 1. | Woodfield JC, Windsor JA, Godfrey CC, Orr DA, Officer NM. Diagnosis and management of isolated pancreatic tuberculosis: recent experience and literature review. ANZ J Surg. 2004;74:368-371. [PubMed] [DOI] |
| 2. | Xia F, Poon RT, Wang SG, Bie P, Huang XQ, Dong JH. Tuberculosis of pancreas and peripancreatic lymph nodes in immunocompetent patients: experience from China. World J Gastroenterol. 2003;9:1361-1364. [PubMed] |
| 3. | Franco-Paredes C, Leonard M, Jurado R, Blumberg HM, Smith RM. Tuberculosis of the pancreas: report of two cases and review of the literature. Am J Med Sci. 2002;323:54-58. [PubMed] [DOI] |
| 5. | Stock KP, Riemann JF, Stadler W, Rösch W. Tuberculosis of the pancreas. Endoscopy. 1981;13:178-180. [PubMed] [DOI] |
| 6. | Schneider A, von Birgelen C, Dührsen U, Gerken G, Rünzi M. Two cases of pancreatic tuberculosis in nonimmunocompromised patients. A diagnostic challenge and a rare cause of portal hypertension. Pancreatology. 2002;2:69-73. [PubMed] [DOI] |
| 7. | Chaudhary A, Negi SS, Sachdev AK, Gondal R. Pancreatic tuberculosis: still a histopathological diagnosis. Dig Surg. 2002;19:389-392. [PubMed] [DOI] |
| 9. | Panzuto F, D'Amato A, Laghi A, Cadau G, D'Ambra G, Aguzzi D, Iannaccone R, Montesani C, Caprilli R, Delle Fave G. Abdominal tuberculosis with pancreatic involvement: a case report. Dig Liver Dis. 2003;35:283-287. [PubMed] [DOI] |
| 11. | Arora A, Mukund A, Garg H. Isolated pancreatic tuberculosis: a rare occurrence. Am J Trop Med Hyg. 2012;87:1-2. [PubMed] [DOI] |
| 12. | Kim SH, Cho OH, Park SJ, Ye BD, Sung H, Kim MN, Lee SO, Choi SH, Woo JH, Kim YS. Diagnosis of abdominal tuberculosis by T-cell-based assays on peripheral blood and peritoneal fluid mononuclear cells. J Infect. 2009;59:409-415. [PubMed] [DOI] |
| 13. | 王 鹏, 刘 鲁明, 孟 志强, 陈 震, 徐 益语, 林 钧华, 王 龙富, 黄 雅芳, 王 柏华. 超声引导细针穿刺细胞学检查在胰腺癌诊断中的应用. 临床肿瘤学杂志. 2007;12:915-918. |
| 14. | Cheng R, Grieco VS, Shuhart MC, Rulyak SJ. EUS-guided FNA diagnosis of pancreatic tuberculosis. Gastrointest Endosc. 2006;64:660-663. [PubMed] [DOI] |