修回日期: 2022-05-29
接受日期: 2022-06-01
在线出版日期: 2022-07-08
早期食管病变在无明显转移或浸润时均可以首选内镜下治疗, 尤其是内镜黏膜下剥离术(endoscopic submucosal dissection, ESD), 然而术后非治愈性切除、复发或转移等不良事件的发生是不可避免的, 可能需要追加手术或放化疗等辅助治疗.
分析ESD治疗早期食管病变后需要追加手术或放化疗的危险因素, 并探讨治愈性切除对追加辅助治疗的影响.
回顾性分析本中心因T1期食管癌及癌前病变行ESD者, 随访患者术后复发、转移以及辅助治疗的情况, 并建立辅助治疗人群选择的预测模型.
患者年龄、病灶环周比例、镜下大小与ESD术后非治愈性切除相关(P<0.05), 而且环周比例>2/3(OR = 7.958, P = 0.007)是独立危险因素. 治愈性/非治愈性切除者中分别有2例/10例追加了手术或放化疗, 即不论是否为治愈性切除均有辅助治疗者. 年龄、环周比例、病灶抬举情况、分化情况、脉管侵袭、浸润深度等与ESD术后需要辅助治疗相关(P<0.05), 年龄≥70岁(OR = 4.210, P = 0.049)、病灶抬举不良(OR = 18.171, P = 0.047)、浸润至SM2层(OR = 38.781, P = 0.012)是独立危险因素. 列线图模型的曲线下面积为0.864(95%CI: 0.766-0.962), 特异度和灵敏度分别为95.8%和75.0%, 校准曲线、决策曲线、Hosmer and Lemeshow检验(χ2 = 1.5954, P = 0.991)等显示该模型预测价值尚可.
T1期食管癌及癌前病变者在ESD术后不能仅靠病理为非治愈性而追加手术或放化疗, 而应结合患者情况、内镜表现及术后病理等综合评估.
核心提要: T1期食管癌及癌前病变患者内镜黏膜下剥离术(endoscopic submucosal dissection, ESD)术后不论是治愈性或非治愈性切除均可能需要进一步追加手术或放化疗, 而患者年龄较大、病灶抬举不良、浸润至SM2层等可增加需要辅助治疗的风险.
引文著录: 古丽斯坦·阿布拉, 宋文轩, 刘航, 任祥凤, 陈鑫. 早期食管病变内镜黏膜下剥离术后辅助治疗人群的预测模型. 世界华人消化杂志 2022; 30(13): 587-598
Revised: May 29, 2022
Accepted: June 1, 2022
Published online: July 8, 2022
Endoscopic treatment is the first choice for early esophageal lesions without obvious metastasis or infiltration, especially endoscopic submucosal dissection (ESD). However, the occurrence of non-curative resection, recurrence, or metastasis after ESD is inevitable, which may require adjuvant therapy such as additional surgery or chemora-diotherapy.
To analyze the risk factors for additional surgery or chemora-diotherapy after ESD for early esophageal lesions, and explore the effect of curative resection on additional adjuvant therapy.
Patients who underwent ESD for stage T1 esophageal cancer (EC) and precancerous lesions were analyzed retrospectively. Postoperative recurrence, metastasis, and adjuvant treatment were followed, and a prediction model for adjuvant treatment population selection was established.
Non-curative resection was correlated with patient age, proportion of lesions, and microscopic size(P < 0.05), among which the proportion of lesions > 2/3 (odds ratio [OR] = 7.958, P = 0.007) was an independent risk factor. Two of curative and ten of non-curative resection cases received additional treatment, indicating that further treatment after ESD might be required regardless of whether curative resection was performed. Patient age, proportion of lesions, lesion lifting, differentiation, vascular invasion, and tumor invasion depth were correlated with the need for further treatment (P < 0.05). Age ≥ 70 years (OR = 4.210, P = 0.049), poor lifting (OR = 18.171, P = 0.047), and depth of tumor up to SM2 (OR = 38.781, P = 0.012) were independent risk factors. The AUC of the nomogram model was 0.864 (95%CI: 0.766-0.962); the specificity and sensitivity were 95.8% and 75.0%, respectively. Calibration curve analysis, decision curve analysis, and Hosmer and Lemeshow test (χ2 = 1.5954, P = 0.991) showed that the predictive value of the model was acceptable.
For patients with stage T1 EC and precancerous lesions, whether further surgery or chemoradiotherapy is needed after ESD should be comprehensively considered.
- Citation: Abula G, Song WX, Liu H, Ren XF, Chen X. Prediction model for selection of adjuvant therapy population after endoscopic submucosal dissection for early esophageal lesions. Shijie Huaren Xiaohua Zazhi 2022; 30(13): 587-598
- URL: https://www.wjgnet.com/1009-3079/full/v30/i13/587.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v30.i13.587
食管癌(esophageal cancer, EC)是消化系统常见的恶性肿瘤[1], 其早期患者多无症状, 有症状而就诊时已发展至中晚期[2], 因此早诊早治是目前提高食管癌生存率、降低死亡率的有效途径. 随着消化内镜学的不断发展, 近年来对T1期食管癌及其癌前病变行内镜下治疗已成为趋势, 研究显示其5年生存率可达85%-95%[3,4], 且与外科手术疗效相当[3,5,6], 具有创伤小、痛苦少、恢复快的优势. 因此, 目前只要是早期无明显转移或浸润的食管癌患者均首选内镜治疗. ESD是内镜下黏膜切除(endoscopic mucosal resection, EMR)基础上逐渐发展起来的新技术, 可以对较大的病灶实现整体切除并进行精确的组织学检查, 优于EMR[7-9]. 但ESD术后非治愈性切除、复发、转移等不良事件的发生仍然是不可避免的[10].
近期指南表明, ESD术后非治愈性切除者, 应进一步追加外科根治术或放化疗等辅助治疗, 从而预防复发或转移的发生[11]. 然而, 在临床工作中也常发现对这类患者进行补救外科手术治疗后经病理学评估证实无局部残留或淋巴结转移证据. 因此, 目前对于未达到治愈性切除的患者, 其诊疗管理尚存在较大争议, 是否需要追加治疗以及选择适合辅助治疗的人群是临床医师面临的主要问题. 而且, 结合患者一般情况、术中表现及术后病理结果来预测术后是否应该追加辅助治疗必要性的研究较少.
故本研究对73例T1期食管癌及癌前病变患者的临床病理特征情况进行了回顾性分析, 并长期随访这些患者, 建立了ESD术后需要进行辅助治人群的选择的预测模型, 给临床医师提供参考依据.
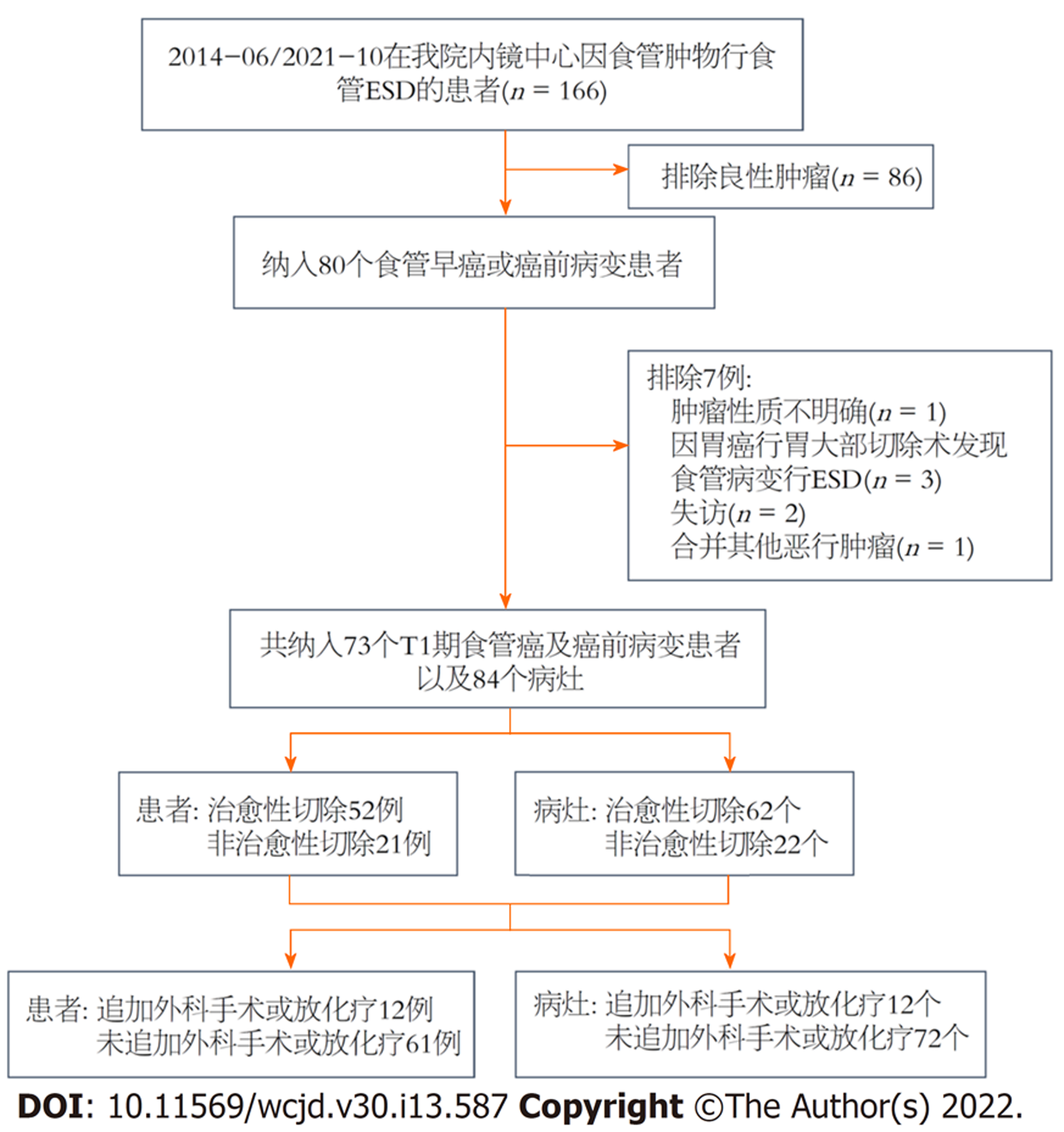
回顾性分析本中心自2014-06/2021-10行食管ESD手术, 术后经病理证实为T1期食管癌及癌前病变的患者. 纳入标准: (1)术前经超声内镜、放大内镜、组织活检等初步判断为符合内镜下切除的绝对或相对适应症; (2)经CT或B超考虑为cN0; (3)患者资料完整. 排除标准: (1)既往有明确的胃癌或食管癌病史; (2)合并其他恶性肿瘤; (3)有淋巴结转移或远处转移(流程图见图1).
所有纳入本研究的患者术前均详细告知其ESD和传统外科食管全切术两种方法的利弊及可能发生的潜在风险、远期并发症等, 所有患者均为自愿选择ESD治疗并签署知情同意书.
收集内容包括患者一般资料、病灶特征、病理结果、随访情况等, 患者经门诊或电话进行随访, 门诊随访以复查内镜检查为主, 电话随访内容包括患者术后一般情况、复查情况(是否复发、转移)、是否追加手术或放化疗等情况. 随访截止时间到2021-10.
1.2.1 ESD步骤: ESD术前所有患者均完善肠道准备, 有条件者行全身麻醉. 使用内镜(GIF-H260; 日本Olympus公司)进行ESD, 放大内镜、窄带成像等再一次明确病灶情况, 用高频电刀(ERBE ICC-200; 爱尔博电子医疗仪器公司)、氩气高频电刀(CV-2000Y; 康威电子技术有限公司)等粘膜下标记并逐步剥离病灶. 切除后的标本用细针固定, 标记口侧或肛侧, 10%福尔马林固定, 送至病理检查. 所有内镜检查及ESD手术均由经验丰富的内镜医师进行.
1.2.2 组织病理学评估: 病理医师将固定后的标本用1%-5%碘溶液染色, 以显示黏膜表面不染色区域, 明确病变范围. 以2毫米间隔连续平行切片, 进行脱水、浸蜡、石蜡包埋等制片处理, 行常规HE染色, 并对切除的标本进行准确的病理诊断. 诊断内容包括标本大小、病变大小、组织学类型、浸润深度、切缘情况、脉管侵犯情况等.
1.2.3 变量定义: 肿瘤浸润深度: 肿瘤局限于黏膜层者称为M期癌, 浸润至黏膜下层未达固有肌层者称为SM期癌. 内镜下分型: 根据早期食管癌巴黎分型可分为3种类型, 即0-Ⅰ型(隆起型)、0-Ⅱ型(平坦型)、0-Ⅲ型(凹陷型). 0-Ⅱ型又可分为0-Ⅱa型(浅表隆起型)、0-Ⅱb型(完全平坦型)型和0-Ⅱc型(浅表凹陷型). 整块切除: 病灶在内镜下被整块切除并获得单块标本. 完全切除/R0切除: 内镜下切除标本的侧切缘和基底切缘均无肿瘤残留. 治愈性切除: (1)属于R0切除; (2)黏膜内癌或黏膜下层浸润深度不超过200 μm(SM1)的黏膜下癌; (3)无脉管浸润; (4)组织学类型为高、中分化. 当不满足上述四项中的任意一项即可定义为非治愈性切除. 残留: 术后6 mo以内在原切除部位及周围1 cm内黏膜发现肿瘤病灶. 局部复发: 手术6 mo以后在原切除部位及周围1 cm内黏膜发现肿瘤病灶. 异时性癌: 指EGC内镜治疗 12 mo后, 原发部位外的新发肿瘤.
统计学处理 利用独立样本t检验、u检验、χ2检验或F检验等比较各组之间的差异, 通过Logistic回归模型分析非治愈性切除及ESD术后需要追加手术或放化疗的危险因素, 并通过列线图预测模型将适合辅助治疗人群进行可视化. 采用一致性指数(C-index)、受试者工作特征曲线(receiver operating characteristic curve, ROC)及其曲线下面积(area under the curve, AUC)、校准曲线和Hosmer and Lemeshow检验等对该模型进行内部验证并评价模型预测能力, 用临床决策曲线评价该模型的临床实用性. 所有检验结果P<0.05即定义为有统计学意义. 所有的统计分析均使用了26.0版SPSS(SPSSInc.,Chicago, IL, USA)和R语言(R version 4.1.2 for windows)完成.
最终将73例患者、84个病灶(65例是单个病灶、5例为2个病灶、3例为3个病灶)纳入本研究中, 其中男性54例(74%)、女性19例(26%), 平均年龄64.55±7.913, 病灶整块切除率为84/84(100%), R0切除率为72/84(85.7%), 治愈性切除率为62/84(73.8%), 手术总时长65.0(42, 103) min. 病理结果示癌前病变62例(74.7%), T1期鳞癌20例(24.1%), 腺癌1例(1.2%), 分化差者5例(6.0%), 肿瘤局限在粘膜层者69例(82.1%), 浸润至粘膜下层者15例(17.9%), 切缘阳性12例(14.3%), 脉管侵袭阳性3例(3.6%).
2.2 治愈性和非治愈性切除 将84个病灶分为治愈性切除组(n = 62)和非治愈性切除组(n = 22), 对两组在ESD术前病人情况及ESD术中镜下病灶特征方面进行比较, 并将有统计学意义的因素纳入二元Logistic回归模型中(表1). 首先, 单因素Logistic回归结果显示, 年龄≥70岁、环周比例1/2-2/3、病灶大小≥2 cm与非治愈性切除相关(P<0.05), 其中, 病灶环周比例>2/3具有显著相关性(P<0.01). 将上述影响因素纳入多元Logistic回归分析后显示, 病灶环周比例>2/3食管管壁是T1期食管癌及癌前病变ESD术后非治愈性切除的独立危险因素(表2).
| 治愈性切除(n = 62) | 非治愈性切除(n = 22) | P值 | |
| 年龄, n(%) | 0.005 | ||
| <70岁 | 55(88.7%) | 13(59.1%) | |
| ≥70岁 | 7(11.3%) | 9(40.9%) | |
| 环周比例, n(%) | <0.001 | ||
| <1/2 | 44(71.0%) | 5(22.7%) | |
| 1/2-2/3 | 11(17.7%) | 6(27.3%) | |
| >2/3 | 7(11.3%) | 11(50.0%) | |
| 病灶位置, n(%) | 0.381 | ||
| 胸上段 | 4(5.5%) | 2(9.1%) | |
| 胸中段 | 33(53.2%) | 8(36.4%) | |
| 胸下段 | 25(40.3%) | 12(54.5%) | |
| 镜下病灶大小, n(%) | 0.041 | ||
| <2 cm | 42(67.7%) | 9(13.4%) | |
| ≥2 cm | 20(32.3%) | 13(59.1%) | |
| 外观形态, n(%) | 0.857 | ||
| Ⅰ型 | 4(6.5%) | 1(4.5%) | |
| 0-Ⅱa型 | 16(25.8%) | 5(22.7%) | |
| 0-Ⅱb型 | 27(43.5%) | 8(36.4%) | |
| 0-Ⅱc型 | 4(6.5%) | 2(9.1%) | |
| 多类型 | 11(17.7%) | 6(27.3%) | |
| 伴有溃疡, n(%) | 0.219 | ||
| 无 | 38(61.3%) | 10(45.5%) | |
| 有 | 24(38.7%) | 12(54.5%) | |
| 病灶抬举情况, n(%) | 0.371 | ||
| 良好 | 58(93.5%) | 19(86.4%) | |
| 不良 | 4(6.5%) | 3(13.6%) |
| 单因素分析 | 多因素分析 | |||||
| OR | 95CI% | P值 | OR | 95CI% | P值 | |
| 年龄 | ||||||
| <70岁 | 1.000 | - | 1.000 | - | ||
| ≥70岁 | 5.440 | 1.709-17.317 | 0.004 | 2.824 | 0.710-11.225 | 0.140 |
| 性别 | ||||||
| 男 | 1.000 | - | ||||
| 女 | 1.944 | 0.650-5.820 | 0.234 | |||
| 环周比例 | ||||||
| <1/2 | 1.000 | - | 1.000 | - | ||
| 1/2-2/3 | 4.800 | 1.234-18.671 | 0.024 | 3.128 | 0.708-13.827 | 0.133 |
| >2/3 | 13.829 | 3.678-52.986 | <0.001 | 7.958 | 1.757-36.053 | 0.007 |
| 病灶抬举 | ||||||
| 阳性 | 1.000 | - | ||||
| 不良 | 2.289 | 0.470-11.161 | 0.305 | |||
| 病灶位置 | ||||||
| 胸上段 | 1.000 | - | ||||
| 胸中段 | 0.485 | 0.075-3.130 | 0.447 | |||
| 胸下段 | 0.960 | 0.154-5.994 | 0.965 | |||
| 镜下大小 | ||||||
| <2 cm | 1.000 | - | 1.000 | - | ||
| ≥2 cm | 3.033 | 1.113-8.270 | 0.030 | 1.682 | 0.486-5.822 | 0.420 |
| 外观形态 | ||||||
| Ⅰ型 | 1.000 | - | ||||
| Ⅱa型 | 1.250 | 0.112- 13.924 | 0.856 | |||
| Ⅱb型 | 1.185 | 0.115- 12.169 | 0.886 | |||
| Ⅱc型 | 2.000 | 0.125- 31.975 | 0.624 | |||
| 多类型 | 2.182 | 0.197- 24.208 | 0.525 | |||
| 伴有溃疡 | ||||||
| 无 | 1.000 | - | ||||
| 有 | 1.900 | 0.711-5.075 | 0.200 | |||
2.3.1 追加辅助治疗的情况及原因: 对所有纳入研究的患者进行长期随访, 中位随访时间39 mo, 最长随访时间86 mo. 病灶残留率8/73(10.9%), 局部复发率3/73(4.1%), 远处脏器转移率2/73(2.7%), 死亡率4/73(5.5%). 12例(16.4%)于ESD术后追加手术或放疗, 5例追加外科手术, 7例追加放疗, 具体追加治疗原因及情况见表3. 追加组和未追加组死亡率(16.7% vs 3.3%, P = 0.124)之间无统计学差异.
21例非治愈性切除患者有10例追加治疗, 而52例治愈性切除者中有2例追加补救治疗, 即治愈性和非治愈性切除患者中均有进一步手术或放化疗者.
2.3.2 追加和未追加组之间的比较: 本研究进一步将追加(n = 12)和未追加手术或放化疗组(n = 72)的病灶情况进行了比较, 发现两组在年龄、环周比例、病灶抬举情况、肿瘤分化、肿瘤浸润深度等方面具有统计学差异(P<0.05), 其中肿瘤分化情况以及肿瘤浸润深度具有显著相关性(P<0.01), 表4.
| 总计 | 未追加组 | 追加组 | P值 | |
| 年龄 | 0.046 | |||
| <70岁 | 68(81.0%) | 61(84.7%) | 7(58.3%) | |
| ≥70岁 | 16(19.0%) | 11(15.3%) | 5(41.7%) | |
| 病灶位置 | 0.244 | |||
| 上 | 6(7.1%) | 6(8.3%) | 0(0%) | |
| 中 | 41(48.8%) | 37(51.4%) | 4(33.3%) | |
| 下 | 37(44.0%) | 29(40.3%) | 8(66.7%) | |
| 环周比例 | 0.002 | |||
| <1/2 | 49(58.3%) | 47(65.3%) | 2(16.7%) | |
| 1/2-2/3 | 17(20.2%) | 13(18.1%) | 4(33.3%) | |
| >2/3 | 18(21.4%) | 12(16.7%) | 6(50.0%) | |
| 外观形态 | 0.250 | |||
| Ⅰ型 | 5(6.0%) | 4(5.6%) | 1(8.3%) | |
| Ⅱa型 | 21(25.0%) | 19(26.4%) | 2(16.7%) | |
| Ⅱb型 | 35(41.7%) | 32(44.4%) | 3(25.0%) | |
| Ⅱc型 | 6(7.1%) | 5(6.9%) | 1(8.3%) | |
| 多分型 | 17(20.2%) | 12(16.7%) | 5(41.7%) | |
| 伴有溃疡 | 1.000 | |||
| 无 | 48(57.1%) | 41(56.9%) | 7(58.3%) | |
| 有 | 36(42.9%) | 31(43.1%) | 5(41.7%) | |
| 抬举情况 | 0.007 | |||
| 阳性 | 77(91.7%) | 69(95.8%) | 8(66.7%) | |
| 不良 | 7(8.3%) | 3(4.2%) | 4(33.3%) | |
| 分化情况 | <0.001 | |||
| 良好 | 79(94.0%) | 71(98.6%) | 8(66.7%) | |
| 不良 | 5(6.0%) | 1(1.4%) | 4(33.3%) | |
| 肿瘤浸润深度 | <0.001 | |||
| M1 | 53(63.1%) | 52(72.2%) | 1(8.3%) | |
| M2 | 10(11.9%) | 10(13.9%) | 0(0%) | |
| M3 | 6(7.1%) | 5(6.9%) | 1(8.3%) | |
| SM1 | 3(3.6%) | 1(1.4%) | 2(16.7%) | |
| SM2 | 12(14.3%) | 4(5.6%) | 8(66.7%) | |
| 肿瘤大小 | 0.478 | |||
| <10 mm | 10(11.9%) | 10(13.9%) | 0(0%) | |
| 10 mm-20 mm | 41(48.8%) | 35(48.6%) | 6(5.0%) | |
| 20 mm-30 mm | 16(19.0%) | 14(19.4%) | 2(16.7%) | |
| >30 mm | 17(20.2%) | 13(18.1%) | 4(33.3%) | |
| 切缘 | 0.064 | |||
| (-) | 72(85.7%) | 64(88.9%) | 8(66.7%) | |
| (+) | 12(14.3%) | 8(11.1%) | 4(33.3%) | |
| 距水平切缘(mm) | 3.0(2.0,5.0) | 3.0(2.0,8.0) | 5.0(2.0,6.5) | 0.531 |
| 距垂直切缘(mm) | 0.8(0.23,5.0) | 5.0(0.8,8.0) | 0.55(0.2,3.9) | 0.568 |
| 脉管侵袭 | 0.052 | |||
| (-) | 81(96.4%) | 71(98.6%) | 10(83.3%) | |
| (+) | 3(3.6%) | 1(1.4%) | 2(16.7%) | |
| 治愈性切除 | <0.001 | |||
| 是 | 62(73.8%) | 60(83.3%) | 2(16.7%) | |
| 否 | 22(26.2%) | 12(16.7%) | 10(83.3%) |
2.3.3 追加辅助治疗的危险因素分析: 单因素Logistic分析结果显示, 肿瘤浸润深度达SM2层与ESD术后需要进一步手术或放化疗显著相关(P<0.001), 除此之外, 年龄≥70岁、环周比例>1/2、病灶抬举不良、肿瘤分化不良、脉管侵袭阳性、肿瘤浸润至SM层与ESD术后需要进一步手术或放化疗相关(P<0.05). 而多因素Logistic回归分析结果显示, 患者年龄≥70岁、术中病灶抬举不良、肿瘤浸润深度达SM2层是T1期食管癌及癌前病变ESD术后需要进一步追加辅助治疗的独立危险因素, 表5.
| 单因素分析 | 多因素分析 | |||||
| OR | 95%CI | P | OR | 95%CI | P | |
| 年龄 | ||||||
| <70岁 | 1.000 | - | 1.000 | - | ||
| ≥70岁 | 3.961 | 1.063-14.754 | 0.040 | 4.210 | 2.219-39.691 | 0.049 |
| 环周比例 | ||||||
| <1/2 | 1.000 | - | 1.000 | - | ||
| 1/2-2/3 | 7.231 | 1.189-43.967 | 0.032 | 6.047 | 0.238-153.118 | 0.275 |
| >2/3 | 11.750 | 2.101-65.703 | 0.005 | 5.111 | 0.197-132.306 | 0.326 |
| 抬举情况 | ||||||
| 阳性 | 1.000 | - | 1.000 | - | ||
| 不良 | 11.500 | 2.173-60.867 | 0.004 | 18.171 | 1.044-316.387 | 0.047 |
| 分化程度 | ||||||
| 良好 | 1.000 | - | 1.000 | - | ||
| 不良 | 35.500 | 3.524-357.643 | 0.002 | 5.081 | 0.177-146.072 | 0.343 |
| 浸润深度 | ||||||
| M | 1.000 | - | 1.000 | - | ||
| SM1 | 67.000 | 4.148-1082.278 | 0.003 | 45.428 | 0.735-2807.22 | 0.070 |
| SM2 | 67.000 | 10.546-425.660 | <0.001 | 38.781 | 2.221-677.322 | 0.012 |
| 脉管侵袭 | ||||||
| (-) | 1.000 | - | 1.000 | - | ||
| (+) | 14.200 | 1.177-171.282 | 0.037 | 8.475 | 0.065-1102.47 | 0.390 |
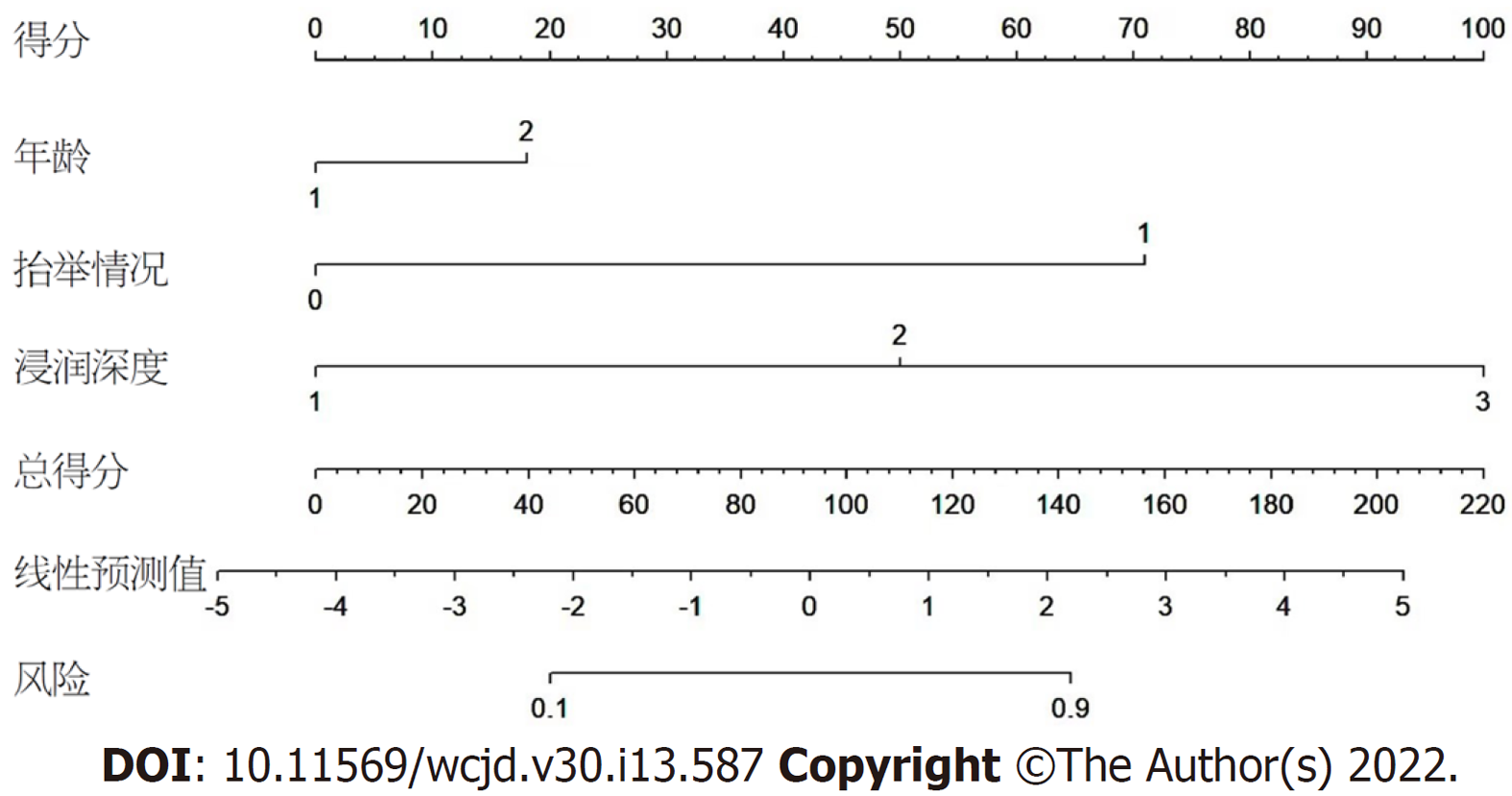
2.3.4 列线图预测模型的建立: 本研究用上述多因素Logistic回归分析后P<0.05的变量(包括年龄、术中病灶抬举情况、肿瘤浸润深度)建立列线图模型(图2). 模型中每个变量的不同指标分别对应相应的得分, 比如: 一个患者年龄在70岁以上为18分, ESD术中发现该患者病灶抬举不良为72分、术后病理结果示浸润深度达SM2层为100分, 则总分为190分, 说明该患者有90%以上的可能性需要在ESD术后进一步辅助治疗, 否则可能会导致复发、转移等不良事件发生率的增加.
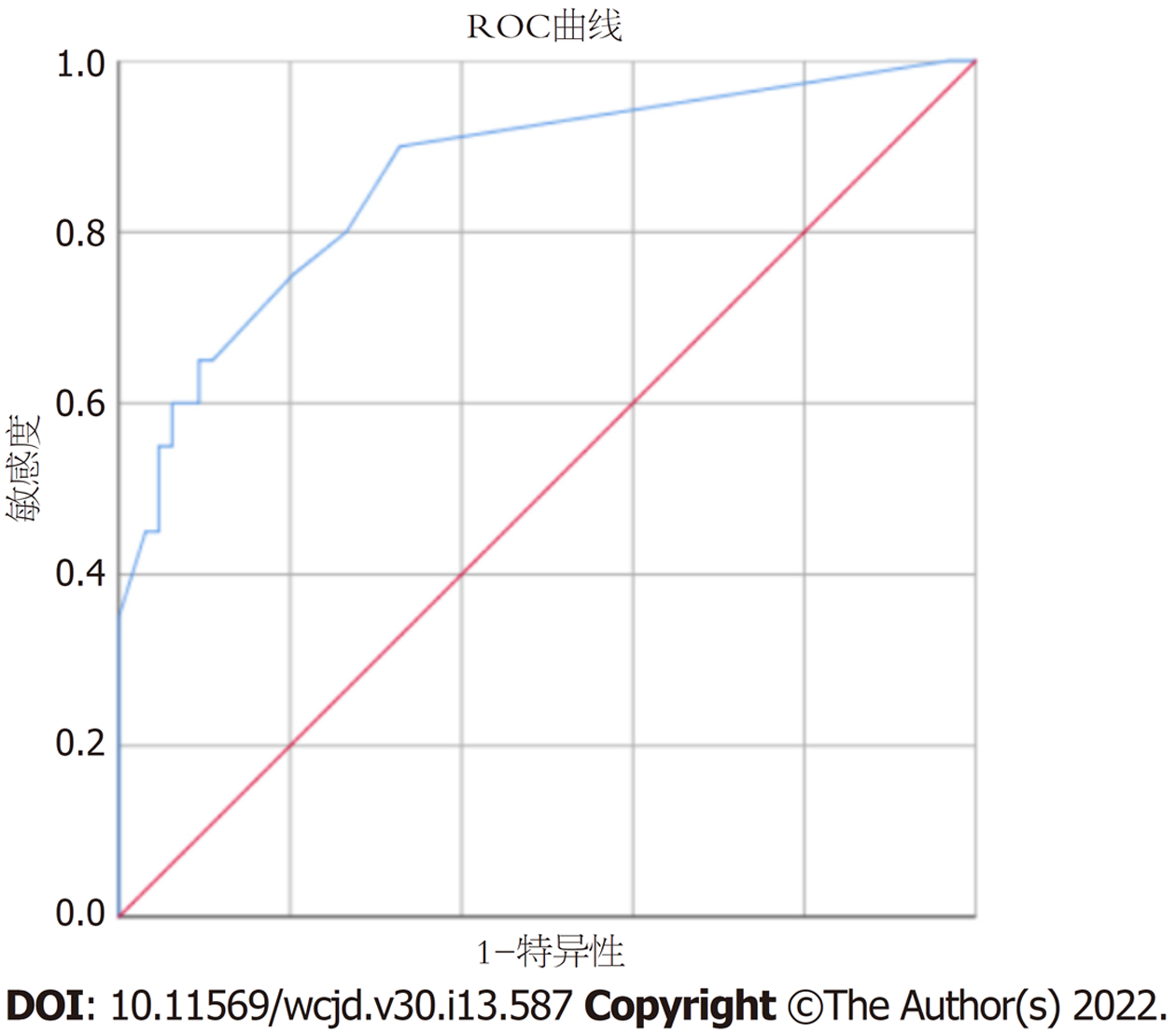
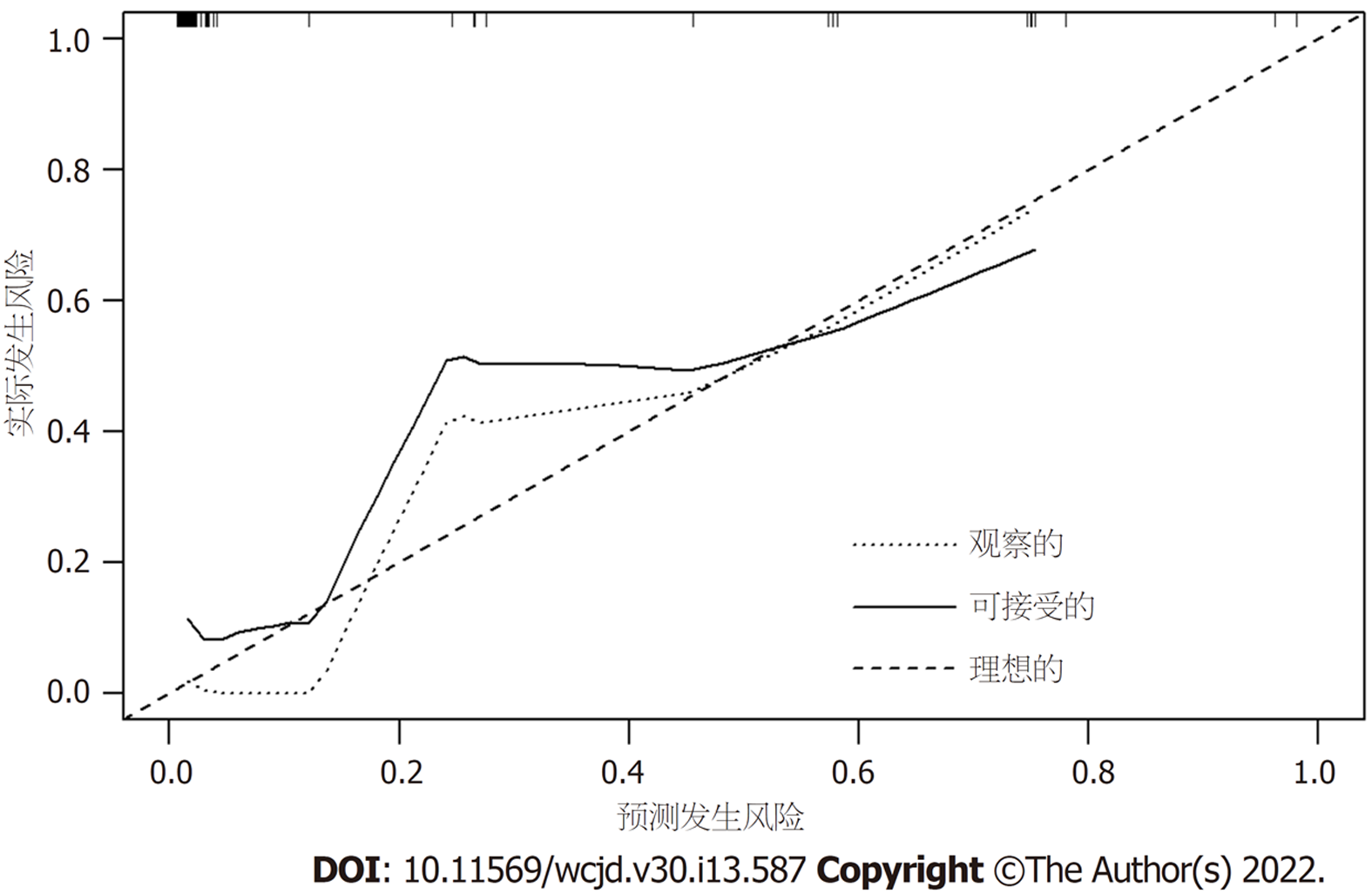
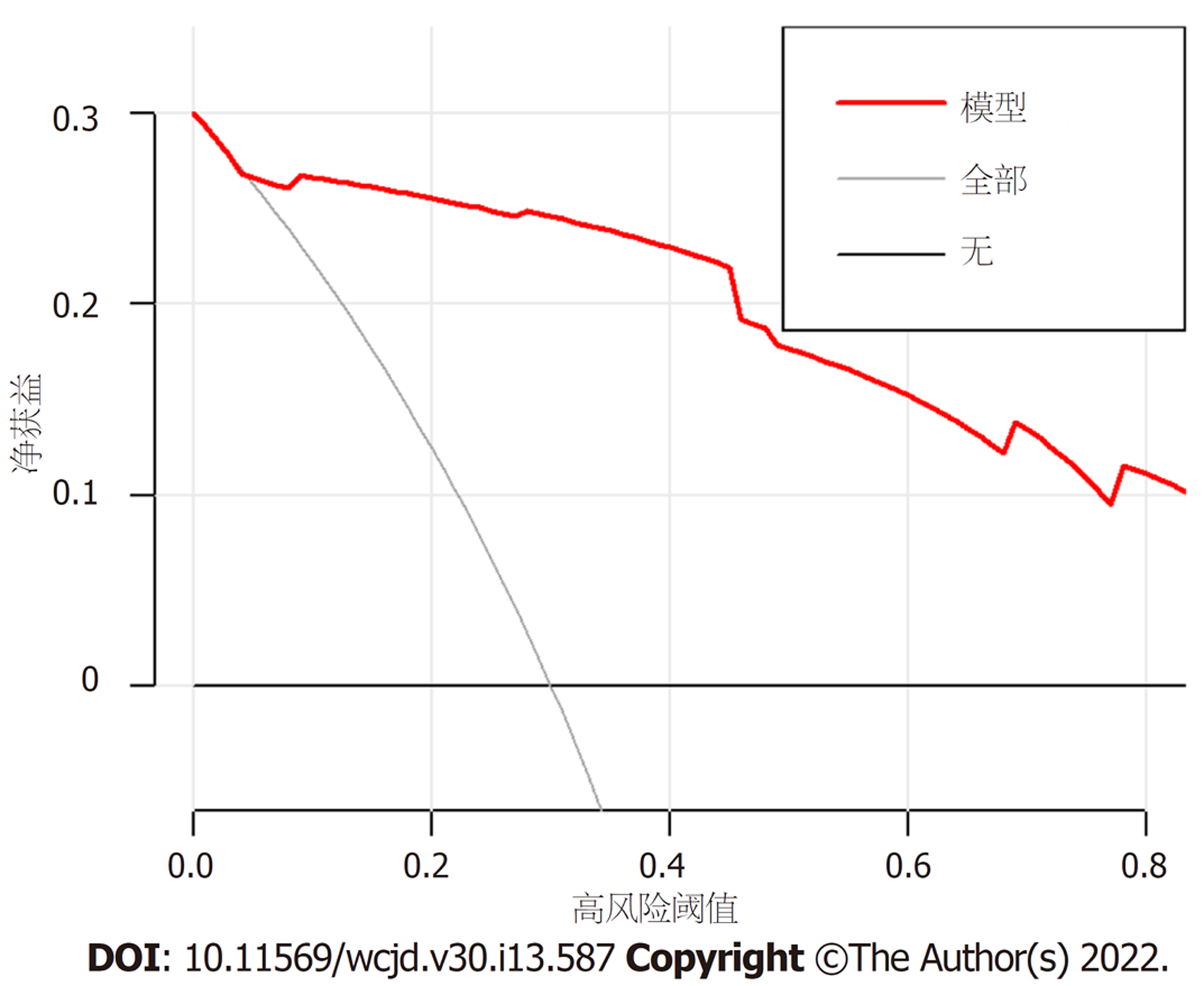
2.3.5 预测模型的内部验证及评价: 该模型的一致性指数为0.923(95%CI: 0.822-1.000), ROC曲线(图3)的AUC为0.864(95%CI: 0.766-0.962), 特异度和灵敏度分别为95.8%和75.0%, 说明该模型具有良好的区分度. Hosmer and Lemeshow检验(χ2 = 1.5954, 自由度 = 8, P = 0.991)表示该模型具有良好的拟合度. 模型校准曲线(图4)显示与离线曲线拟合度尚可, 说明模型具有一定的预测价值. 决策曲线(图5)显示该模型具有良好临床实用性.
食管癌是全球范围内死亡率较高的消化道癌症之一[1], 治疗效果差[12-14], 早诊早治是目前提高食管癌治疗效果的最有效途径. 在过去, 根治性切除术伴淋巴结清扫一直是治疗早期食管肿瘤的金标准, 然而它与术后较高的死亡率相关[15]. 而近年来对于T1期食管癌及其癌前病变行内镜下治疗已经成为趋势, 根据研究报道显示其5年生存率与外科手术相当[3,5], 而且具有保留正常的消化道结构、创伤小、恢复快、花费低、住院时间短、易于被人们接受等优点. 其中, EMR和ESD的应用最广泛, ESD又优于EMR, 因为ESD可以对较大的病灶实现整体切除[7-9,16], 从而获得包括肿瘤浸润深度、分化程度和是否有淋巴管或血管浸润在内的病理信息. 因此, 目前对于较大的病灶, 只要无ESD相对或绝对禁忌症, 均可行ESD治疗. 然而, 其术后非治愈性切除、复发、转移等不良事件的发生仍然是不可避免的[10]. 最近的指南表明, ESD术后为非治愈性切除的患者, 需要进一步追加外科手术或放化疗, 从而预防复发、转移的发生[11]. 然而, 结合患者情况、镜下病灶情况及术后病理结果来预测追加治疗必要性的研究较少, 因此我们开展了这项研究.
首先, 在本研究中病灶的完整切除率为72/84(85.7%), 整块切除率为84/84(100%), 治愈性切除率为62/84(73.8%). 而根据国内外报道, 其完整切除率、整块切除率、治愈性切除率分别为96.35% vs 84.5%、98.96% vs 96.7%, 92.45% vs 76.20%[19,20], 本中心的疗效与国内有所差别, 可能是因为本研究样本量少、技术发展情况等相关.
本研究中发现22个非治愈性病灶中有12个切缘阳性、3个脉管侵袭阳性、5个肿瘤分化不良、11个浸润深度至SM2层, 与治愈性切除组相比均具有统计学差异(P<0.05). 这与以前的研究结果类似[18,21], 他们的结果均提示这四项与非治愈性切除明显相关. 而本研究主要基于是否能内镜下即判断该患者的治愈性/非治愈性结果, 于是将术中病灶情况纳入回归分析后发现, 患者年龄>70岁、环周比例>1/2、镜下病灶大小>2 cm与非治愈性切除相关,而环周比例>2/3是独立危险因素. 首先, 纳入本研究的患者中年龄>70岁者占19%, 有高龄化趋势, 然而也不除外由选择偏倚引起的[22], 因为年龄较大的患者手术风险较高, 更倾向于选择内镜下治疗. 其次, 研究表明非治愈性切除的可能性随着肿瘤大小的增加而增加[22,23], 这与本研究的结果类似, 可能是因为肿瘤越大、手术剥离难度越大. 最后, 本研究认为病灶实际环周比例可能比内镜医师判断的环周比例更大, 标记及切除范围过小, 导致病灶残留. 因此建议ESD前应充分利用色素内镜、NBI、FICE、EUS等明确及准确标记病变范围, 提高治愈性切除率.
既往有研究指出, 表浅性食管癌在ESD术后发现切缘阳性、肿瘤大小较大、浸润深度较深, 会导致非治愈性切除, 这时就需要接受外科手术或放化疗等辅助治疗[18,23,24]. 然而在本研究中, 21例非治愈性切除者中, 最终追加治疗的只有10例, 11例未追加者在后续随访中也未发现复发或转移, 52例治愈性切除者中却有2例因复发和转移等原因而追加治疗. 因此, 结合本研究结果认为治愈性切除者也存在复发、或转移的风险, 判断ESD术后是否需要进一步治疗不能仅靠ESD术后为非治愈性切除而决定.
于是本研究抛开治愈或非治愈因素, 对ESD术后追加和未追加治疗的患者进行了分析, 发现73例中有8例残留、3例局部复发、2例远处转移, 其中12例追加了辅助治疗, 5例追加外科手术, 7例追加放疗. 我们进一步分析需要追加辅助治疗的危险因素, 发现年龄≥70岁、环周比例>1/2、病灶抬举不良、肿瘤分化不良、脉管侵袭阳性、肿瘤浸润深度达SM2层等与ESD术后需要追加辅助治疗相关, 其中, 肿瘤浸润至SM2层具有显著相关性(P<0.01). 而多因素分析发现, 年龄≥70岁、术中病灶抬举不良、肿瘤浸润深度达SM2层是独立危险因素. 认为该结果的原因可能有几种, (1)Qi等人[25]指出在中国≥60岁者往往拒绝辅助治疗, 因为其副作用会使人衰弱, 然而Yamashina等[26]指出年龄是影响ESD术后生存率的独立危险因素. 本中心认为, 虽然大龄患者追加外科手术或放化疗的副作用大, 但是未追加者生存率可能更低; (2)由于在行ESD前, 都会常规行内镜+活检以判断肿瘤的性质, 然而先前的这种操作会导致粘膜下组织发生纤维化、粘连等, 导致ESD时病灶抬举不充分, 甚至导致切除不干净; (3)已有大量研究表明肿瘤浸润深度与ESD术后的生存、复发及转移等密切相关[18,27], 这与我们的结果类似. 因此, 本研究认为, 病理结果发现肿瘤浸润至SM2层时需要追加辅助治疗.
在既往研究中已有学者表明内镜治疗后放化疗辅助是早期食管癌的一种替代治疗选择[28], 而且与外科手术有相当的总体生存率[29,30]. 内镜下可切除主要的病变并确定浸润深度, 而放化疗可通过对有肿瘤浸润风险的区域淋巴结、阳性切缘或深部病变进行局部控制, 从而提高生存率[28,31-33]. 在我们的研究中, 有7例行放疗治疗, 由于随访时间较短, 我们没能得到放疗后长期治疗的效果, 后续我们将进行大中心、长期随访的研究来证实ESD术后放化疗的疗效.
本研究存在一定的局限性值得讨论. 首先, 这是一项单中心、样本量少的回顾性研究, 研究设计可能存在选择和信息偏差, 而且有几名患者因失访或资料缺失而被排除, 最终纳入研究的患者数量比较少, 导致我们的统计学结果中OR值及95%CI等较大. 其次, 部分患者于外院行内镜复查以及辅助治疗, 电话随访其复查及辅助治疗的结果可能导致了纳入资料的准确性受到一定的影响. 最后, 由于研究的局限性, 我们的模型的结果应谨慎解释.
T1期食管癌及癌前病变患者在ESD术后仍然具有一定的复发、转移等风险, 可能需要进一步追加外科根治性手术或放化疗等辅助治疗, 从而减少不良事件的发生, 降低肿瘤进展及死亡率. 然而, 临床上不能仅靠ESD术后病理结果为非治愈性切除而决定下一步治疗方案, 而是应结合患者术前情况、内镜下表现及术后病理结果等综合评估需要辅助治疗的必要性.
食管癌是死亡率较高的一种消化系统肿瘤, 早诊早治可提高患者生存率.目前对于T1期食管癌及癌前病变且无远处或淋巴结转移的患者均可首选内镜粘膜下剥离术(endoscopic submucosal dissection, ESD)治疗, 然而多项研究表明ESD后可能会发生非治愈性切除、复发或转移, 而是否需要追加辅助治疗以及选择辅助治疗人群的研究较少.
探讨T1期食管癌及癌前病变患者ESD术后需要追加辅助治疗的危险因素, 并分析治愈性切除对追加辅助治疗的影响, 为选择适合辅助治疗人群提供思路.
建立ESD术后适合辅助治人群的选择的预测模型, 给临床医师提供参考依据.
通过回顾性分析非治愈性切除及ESD术后需要追加手术或放化疗的危险因素,建立列线图预测模型将适合辅助治疗人群进行可视化, 并对该模型进行内部验证、评价模型预测能力以及临床实用性.
早期食管病变ESD术后不论是否为治愈性切除均可能需要追加辅助治疗, 患者年龄较大、术中病灶抬举不良、肿瘤浸润至SM2层等可增加需要辅助治疗的概率.
本研究结果与既往指南有所差异, 比如指南建议T1期食管病变ESD术后为非治愈性切除者, 则需追加外科手术或放化疗来预防复发转移, 而本研究发现不论是否为治愈性切除均可能需要追加治疗. 因此临床上应结合患者情况、镜下表现及术后病理等综合评估追加治疗的必要性, 对于不同的早期食管病变患者, 应个体化识别其高危因素并指导治疗进一步方案.
目前对早期食管病变ESD术后追加治疗必要性的研究较少, 需进一步多中心大样本的临床研究进一步论证, 从而在临床上更快更准确的识别适合辅助治疗的人群, 使患者获益.
学科分类: 胃肠病学和肝病学
手稿来源地: 天津市
同行评议报告学术质量分类
A级 (优秀): 0
B级 (非常好): B
C级 (良好): C
D级 (一般): D
E级 (差): 0
科学编辑: 张砚梁 制作编辑:张砚梁
| 1. | Sung H, Ferlay J, Siegel RL, Laversanne M, Soerjomataram I, Jemal A, Bray F. Global Cancer Statistics 2020: GLOBOCAN Estimates of Incidence and Mortality Worldwide for 36 Cancers in 185 Countries. CA Cancer J Clin. 2021;71:209-249. [PubMed] [DOI] |
| 2. | Smyth EC, Lagergren J, Fitzgerald RC, Lordick F, Shah MA, Lagergren P, Cunningham D. Oesophageal cancer. Nat Rev Dis Primers. 2017;3:17048. [PubMed] [DOI] |
| 3. | Nishizawa T, Suzuki H. Long-Term Outcomes of Endoscopic Submucosal Dissection for Superficial Esophageal Squamous Cell Carcinoma. Cancers (Basel). 2020;12. [PubMed] [DOI] |
| 4. | Nagami Y, Ominami M, Shiba M, Minamino H, Fukunaga S, Kameda N, Sugimori S, Machida H, Tanigawa T, Yamagami H, Watanabe T, Tominaga K, Fujiwara Y, Arakawa T. The five-year survival rate after endoscopic submucosal dissection for superficial esophageal squamous cell neoplasia. Dig Liver Dis. 2017;49:427-433. [PubMed] [DOI] |
| 5. | Min YW, Lee H, Song BG, Min BH, Kim HK, Choi YS, Lee JH, Hwang NY, Carriere KC, Rhee PL, Kim JJ, Zo JI, Shim YM. Comparison of endoscopic submucosal dissection and surgery for superficial esophageal squamous cell carcinoma: a propensity score-matched analysis. Gastrointest Endosc. 2018;88:624-633. [PubMed] [DOI] |
| 6. | Yamauchi K, Iwamuro M, Nakagawa M, Takenaka R, Matsueda K, Inaba T, Yoshioka M, Toyokawa T, Tanaka S, Kanzaki H, Kawano S, Kawahara Y, Shirakawa Y, Okada H; Okayama Gut Study Group. Long-term outcomes of endoscopic versus surgical resection for MM-SM1 esophageal squamous cell carcinoma using propensity score analysis. Esophagus. 2021;18:72-80. [PubMed] [DOI] |
| 7. | Yang D, Othman M, Draganov PV. Endoscopic Mucosal Resection vs Endoscopic Submucosal Dissection For Barrett's Esophagus and Colorectal Neoplasia. Clin Gastroenterol Hepatol. 2019;17:1019-1028. [PubMed] [DOI] |
| 8. | Berger A, Rahmi G, Perrod G, Pioche M, Canard JM, Cesbron-Métivier E, Boursier J, Samaha E, Vienne A, Lépilliez V, Cellier C. Long-term follow-up after endoscopic resection for superficial esophageal squamous cell carcinoma: a multicenter Western study. Endoscopy. 2019;51:298-306. [PubMed] [DOI] |
| 9. | Kawashima K, Abe S, Koga M, Nonaka S, Suzuki H, Yoshinaga S, Oda I, Hikichi T, Ohira H, Saito Y. Optimal selection of endoscopic resection in patients with esophageal squamous cell carcinoma: endoscopic mucosal resection versus endoscopic submucosal dissection according to lesion size. Dis Esophagus. 2021;34. [PubMed] [DOI] |
| 10. | Joseph A, Draganov P, Maluf-Filho F, Aihara H, Fukami N, Sharma NR, Chak A, Yang D, Jawaid S, Dumot J, Alaber O, Chua T, Singh R, Mejia-Perez LK, Lyu R, Zhang X, Kamath S, Jang S, Murthy S, Vargo J, Bhatt A. Outcomes for endoscopic submucosal dissection of pathologically staged T1b esophageal cancer: a multicenter study. Gastrointest Endosc. 2022. [PubMed] [DOI] |
| 12. | di Pietro M, Canto MI, Fitzgerald RC. Endoscopic Management of Early Adenocarcinoma and Squamous Cell Carcinoma of the Esophagus: Screening, Diagnosis, and Therapy. Gastroenterology. 2018;154:421-436. [PubMed] [DOI] |
| 13. | Levy A, Wagner AD, Chargari C, Moehler M, Verheij M, Durand-Labrunie J, Kissel M, Chirat E, Burtin P, Ducreux M, Boige V, Nilsson M, Boku N, Chau I, Deutsch E. Palliation of dysphagia in metastatic oesogastric cancers: An international multidisciplinary position. Eur J Cancer. 2020;135:103-112. [PubMed] [DOI] |
| 14. | Saddoughi SA, Reinersman JM, Zhukov YO, Taswell J, Mara K, Harmsen SW, Blackmon SH, Cassivi SD, Nichols F, Shen KR, Wigle DA, Allen MS. Survival After Surgical Resection of Stage IV Esophageal Cancer. Ann Thorac Surg. 2017;103:261-266. [PubMed] [DOI] |
| 15. | Boshier PR, Klevebro F, Savva KV, Waller A, Hage L, Hanna GB, Low DE. Assessment of Health Related Quality of Life and Digestive Symptoms in Long-term, Disease Free Survivors After Esophagectomy. Ann Surg. 2022;275:e140-e147. [PubMed] [DOI] |
| 16. | Han C, Sun Y. Efficacy and safety of endoscopic submucosal dissection versus endoscopic mucosal resection for superficial esophageal carcinoma: a systematic review and meta-analysis. Dis Esophagus. 2021;34. [PubMed] [DOI] |
| 17. | Duan X, Shang X, Yue J, Ma Z, Chen C, Tang P, Jiang H, Yu Z. A nomogram to predict lymph node metastasis risk for early esophageal squamous cell carcinoma. BMC Cancer. 2021;21:431. [PubMed] [DOI] |
| 18. | Liu Z, Zhang J, Su Y, Pan J, Yang Y, Huang B, Zhao J, Li Z. Additional Esophagectomy Following Noncurative Endoscopic Resection for Early Esophageal Squamous Cell Carcinoma: A Multicenter Retrospective Study. Ann Surg Oncol. 2021;28:7149-7159. [PubMed] [DOI] |
| 19. | Probst A, Aust D, Märkl B, Anthuber M, Messmann H. Early esophageal cancer in Europe: endoscopic treatment by endoscopic submucosal dissection. Endoscopy. 2015;47:113-121. [PubMed] [DOI] |
| 20. | Jin XF, Chai TH, Gai W, Chen ZS, Guo JQ. Multiband Mucosectomy Versus Endoscopic Submucosal Dissection for Treatment of Squamous Intraepithelial Neoplasia of the Esophagus. Clin Gastroenterol Hepatol. 2016;14:948-955. [PubMed] [DOI] |
| 21. | Omae M, Fujisaki J, Horiuchi Y, Yoshizawa N, Matsuo Y, Kubota M, Suganuma T, Okada K, Ishiyama A, Hirasawa T, Yamamoto Y, Tsuchida T, Hoshino E, Igarashi M. Safety, efficacy, and long-term outcomes for endoscopic submucosal dissection of early esophagogastric junction cancer. Gastric Cancer. 2013;16:147-154. [PubMed] [DOI] |
| 22. | Libânio D, Pimentel-Nunes P, Afonso LP, Henrique R, Dinis-Ribeiro M. Long-Term Outcomes of Gastric Endoscopic Submucosal Dissection: Focus on Metachronous and Non-Curative Resection Management. GE Port J Gastroenterol. 2017;24:31-39. [PubMed] [DOI] |
| 23. | Wen J, Linghu E, Yang Y, Liu Q, Wang X, Du H, Wang H, Meng J, Lu Z. Relevant risk factors and prognostic impact of positive resection margins after endoscopic submucosal dissection of superficial esophageal squamous cell neoplasia. Surg Endosc. 2014;28:1653-1659. [PubMed] [DOI] |
| 24. | Pimentel-Nunes P, Dinis-Ribeiro M, Ponchon T, Repici A, Vieth M, De Ceglie A, Amato A, Berr F, Bhandari P, Bialek A, Conio M, Haringsma J, Langner C, Meisner S, Messmann H, Morino M, Neuhaus H, Piessevaux H, Rugge M, Saunders BP, Robaszkiewicz M, Seewald S, Kashin S, Dumonceau JM, Hassan C, Deprez PH. Endoscopic submucosal dissection: European Society of Gastrointestinal Endoscopy (ESGE) Guideline. Endoscopy. 2015;47:829-854. [PubMed] [DOI] |
| 25. | Qi ZP, Chen T, Li B, Ren Z, Yao LQ, Shi Q, Cai SL, Zhong YS, Zhou PH. Endoscopic submucosal dissection for early esophageal cancer in elderly patients with relative indications for endoscopic treatment. Endoscopy. 2018;50:839-845. [PubMed] [DOI] |
| 26. | Yamashina T, Ishihara R, Nagai K, Matsuura N, Matsui F, Ito T, Fujii M, Yamamoto S, Hanaoka N, Takeuchi Y, Higashino K, Uedo N, Iishi H. Long-term outcome and metastatic risk after endoscopic resection of superficial esophageal squamous cell carcinoma. Am J Gastroenterol. 2013;108:544-551. [PubMed] [DOI] |
| 27. | Hatta W, Koike T, Takahashi S, Shimada T, Hikichi T, Toya Y, Tanaka I, Onozato Y, Hamada K, Fukushi D, Watanabe K, Kayaba S, Ito H, Mikami T, Oikawa T, Takahashi Y, Kondo Y, Yoshimura T, Shiroki T, Nagino K, Hanabata N, Funakubo A, Hirasawa D, Ohira T, Nakamura J, Matsumoto T, Nakamura T, Nakaya N, Iijima K, Fukuda S, Masamune A; Tohoku GI Endoscopy Group. Risk of metastatic recurrence after endoscopic resection for esophageal squamous cell carcinoma invading into the muscularis mucosa or submucosa: a multicenter retrospective study. J Gastroenterol. 2021;56:620-632. [PubMed] [DOI] |
| 28. | Kam TY, Kountouri M, Roth A, Frossard JL, Huber O, Mönig S, Zilli T. Endoscopic resection with adjuvant chemo-radiotherapy for superficial esophageal squamous cell carcinoma: A critical review. Crit Rev Oncol Hematol. 2018;124:61-65. [PubMed] [DOI] |
| 29. | Wang CY, Chen BH, Lee CH, Le PH, Tsou YK, Lin CH. cT1N0M0 Esophageal Squamous Cell Carcinoma Invades the Muscularis Mucosa or Submucosa: Comparison of the Results of Endoscopic Submucosal Dissection and Esophagectomy. Cancers (Basel). 2022;14. [PubMed] [DOI] |
| 30. | Huang B, Xu MC, Pennathur A, Li Z, Liu Z, Wu Q, Wang J, Luo K, Bai J, Wei Z, Xiang J, Fang W, Zhang J. Endoscopic resection with adjuvant treatment versus esophagectomy for early-stage esophageal cancer. Surg Endosc. 2022;36:1868-1875. [PubMed] [DOI] |
| 31. | Yu S, Zhang W, Ni W, Xiao Z, Wang Q, Zhou Z, Feng Q, Zhang H, Chen D, Liang J, Lv J, Hui Z, He J, Gao S, Sun K, Fang D, Liu X, Li Y. A propensity-score matching analysis comparing long-term survival of surgery alone and postoperative treatment for patients in node positive or stage III esophageal squamous cell carcinoma after R0 esophagectomy. Radiother Oncol. 2019;140:159-166. [PubMed] [DOI] |
| 32. | Ikeda A, Hoshi N, Yoshizaki T, Fujishima Y, Ishida T, Morita Y, Ejima Y, Toyonaga T, Kakechi Y, Yokosaki H, Azuma T. Endoscopic Submucosal Dissection (ESD) with Additional Therapy for Superficial Esophageal Cancer with Submucosal Invasion. Intern Med. 2015;54:2803-2813. [PubMed] [DOI] |