修回日期: 2014-01-05
接受日期: 2014-01-10
在线出版日期: 2014-03-08
目的: 多因素Logistic回归分析Ⅲ期直肠癌患者的临床预后因素.
方法: 回顾性分析2008-06/2013-06随访的我院行直肠癌根治术的Ⅲ期直肠癌患者198例, 对其年龄、性别、大体分型、TNM分期、淋巴结转移度、病理分型等情况进行单因素及多因素的系统回归分析, 以检出的平均淋巴结转移度33.9%为界, 分为两组, 随访不同淋巴转移度术后的总生存率, 预测淋巴转移度的临床预后价值.
结果: 单因素回归分析提示年龄、TNM分期、术后病理分型、淋巴结转移度等为Ⅲ期直肠癌患者预后生存率的重要因素. 而年龄、性别、TNM分期、术后病理分型等情况不能作为Ⅲ期直肠癌预后的临床预测指标. 淋巴结转移度不同的两组分析提示淋巴转移度的大小与总生存率相关.
结论: Ⅲ期直肠癌患者中淋巴结转移度有相当重要的临床预后预测价值.
核心提示: 本研究选择2008-06/2013-06在我院行直肠癌根治手术患者198例, 进行回顾性分析, 对其年龄、性别、大体分型、TNM分期、淋巴结转移度、病例分型等情况进行统计分析并纳入到回归分析, 达到分析临床预后价值的指标, 有助于进一步指导临床工作.
引文著录: 许进军, 甘宁. Ⅲ期直肠癌患者中临床预后的多因素Logistic回归分析. 世界华人消化杂志 2014; 22(7): 1042-1046
Revised: January 5, 2014
Accepted: January 10, 2014
Published online: March 8, 2014
AIM: To analyze prognostic factors for stage Ⅲ rectal cancer by multivariate Logistic regression analysis.
METHODS: Clinical data for 198 patients with stage Ⅲ rectal cancer who underwent radical resection from June 2013 to June 2008 were analyzed retrospectively. Univariate and multivariate regression analyses were conducted to investigate the relationship of age, gender, gross type, TNM stage, lymph node metastasis, pathological type with prognosis. The patients were divided into two groups based on the extent of lymph node metastasis (33.9% as cutoff) to assess the relationship between lymph node metastasis and postoperative survival.
RESULTS: Univariate regression analysis indicated that age, TNM stage, pathological type and lymph node metastasis were factors significantly affecting prognosis of stage Ⅲ rectal cancer. Multivariate regression analysis indicated that the extent of lymph node metastasis, not age, sex, TNM stage, and pathological type, was an independent predictor of survival of patients with stage Ⅲ colorectal cancer.
CONCLUSION: Lymph node metastasis is an important predictor of prognosis of stage Ⅲ rectal cancer.
- Citation: Xu JJ, Gan N. Multivariate Logistic regression analysis of prognostic factors for stage Ⅲ rectal cancer. Shijie Huaren Xiaohua Zazhi 2014; 22(7): 1042-1046
- URL: https://www.wjgnet.com/1009-3079/full/v22/i7/1042.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v22.i7.1042
直肠癌是目前较为常见的消化系恶性肿瘤, 病因尚不明确, 但此病淋巴结的转移为其最主要的转移途径. 早期发现、早期手术治疗仍为提高5年生存率的重要方法. 但如何评价Ⅲ期直肠癌患者临床预后, 仍尚未明确. 选择2008-06/2013-06在我院行直肠癌根治手术患者198例, 进行回顾性分析, 对其年龄、性别、大体分型、TNM分期、淋巴结转移度、病例分型等情况进行统计分析并纳入到回归分析, 达到分析临床预后价值的指标, 有助于进一步指导临床工作.
选择2008-06/2013-06于我院随访完全的行直肠癌根治术的Ⅲ期直肠癌患者198例, 进行回顾性分析. 男性98例, 女性100例, 男女比例为0.98:1; 年龄24-89岁, 平均60岁±5岁, 肿块型52例, 浸润型53例, 溃疡型93例; 腺癌128例, 腺鳞癌51例, 未分化癌19例; TNM分期T1-T2患者28例, T3-T4患者170例, N1患者120例, N2患者78例. 淋巴结转移共清扫了2919个淋巴结, 其中转移淋巴结990个, 平均淋巴结转移度33.9%. 按LNR高于33.9%的131例为观察组, LNR低于33.9%的67例为对照组.
通过出院后的电话随访、门诊复诊, 邮寄挂号信等方式对患者进行多个渠道的术后随访. 全部198例获得中, 其中18例随访丢失, 180例获得完全随访, 随访时间为6-60 mo, 平均30 mo. 统计末次随访时患者复发及转移等情况, 统计至随访终结时患者的生存率.
统计学处理 将患者年龄、性别、大体分型、 TNM分期、淋巴结转移度、病理分型等情况进行单因素系统回归分析. 同时对其多因素的系统进行建模赋值, 对其进行检验及OR值统计, 使用SPSS15.0软件进行分析. 数值采用mean±SD表示. 将单因素Logistic回归分析P<0.05的应变量带入多因素Logistic回归分析, 采用Wald检验, 检验水准α = 0.05. 按平均淋巴结转移度33.9%为界限, 分为两组, 统计两组不同淋巴结转移度5年生存率, 进行统计学分析采用t检验, P<0.05为差异有统计学意义.
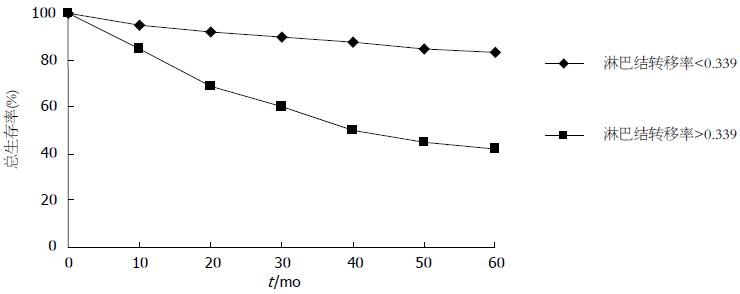
观察组LNR高于33.9%的122例, 5年生存者为51例, 生存率为42%, 对照组LNR低于33.9%的58例, 5年生存者为48例, 生存率83%. 两组比较时P<0.05, 差异有统计学意义. 截止末次随访时, 随访丢失18例, 总生存率55%(图1).
大体分型、TNM分期、淋巴结转移度及病理分型与Ⅲ期直肠癌患者的预后有线性相关(P<0.05), 有统计学意义. 而年龄与性别Ⅲ期直肠癌患者的预后无线性相关(P>0.05)无明显统计学意义.
将年龄、性别、大体分型、TNM分期、病例分型、淋巴结转移度其相关因素带入多因素Logistic回归分析, 采用Wald χ2检验, 检验水准α = 0.05时, 我们发现淋巴结转移度的P = 0.014, 对建模有贡献, 有统计学意义, 因此我们认为淋巴结转移度在Ⅲ期直肠癌的预后判断中有明确的统计学相关意义. 而年龄、性别、大体分型、TNM分期、病理分型等因素的回归分析中P>0.05, 无明显统计学意义, 对预后的判断暂无统计学意义(表1, 2).
| 因素 | 变量名 | 赋值 |
| 性别 | X1 | 男 = 1, 女 = 2 |
| 年龄 | X2 | 24-48 = 1, 48-60 = 2, >60 = 3 |
| 大体分型 | X3 | 肿块型 = 1, 浸润型 = 2, 溃疡型 = 3 |
| TNM分期 | X4 | T1-T2 = 1, T3-T4 = 2, N1 = 1, N2 = 2 |
| 淋巴结转移度 | X5 | <0.339 = 1, >0.339 = 2 |
| 病理分型 | X6 | 腺癌 = 1, 腺鳞癌 = 2, 未分化癌 = 3 |
| Ⅲ期直肠癌 | Y |
| 因素 | b | SE(b) | Wald χ2 | P值 | b2 | OR |
| 常数项 | 10.984 | 3.955 | 9.784 | 0.000 | ||
| 性别 | 0.269 | 0.134 | 3.987 | 0.098 | 0.478 | 1.300 |
| 年龄 | 0.079 | 0.036 | 2.072 | 0.194 | 0.454 | 1.901 |
| 大体分型 | 2.564 | 1.463 | 3.681 | 0.101 | 0.657 | 2.965 |
| TNM分期 | -1.679 | 0.863 | 2.177 | 0.173 | -0.389 | 0.498 |
| 淋巴结转移度 | 3.861 | 1.946 | 6.762 | 0.014 | 0.899 | 6.945 |
| 病理分型 | 1.239 | 0.794 | 2.873 | 0.123 | 0.562 | 3.631 |
将总淋巴结阳性率/淋巴结总送检率的指标淋巴结转移度进行分组, 淋巴结转移度>0.339的观察组131例, 与对照组的淋巴结转移度<0.339的67例进行分析, 发现观察组与对照组的总生存率存在统计学意义(P<0.05, 表2).
直肠癌的分型中大体分型分为肿块型、浸润型及溃疡型3种. 肿块型因生长缓慢, 多以梗阻症状为主, 在Ⅲ期直肠癌的预后效果最好. 浸润型的癌肿多沿常闭浸润, 使肠腔狭窄, 转移早而愈合差. 溃疡型为最多见的直肠癌, 其形状为圆形或椭圆形向肠腔深处生长并向周围浸润, 早期伴有溃疡, 容易出血, 分化程度低, 转移较早. 对于Ⅲ期直肠癌患者中, 其肿瘤的大体分型已难以满足其预后的判断, 即便生长缓慢的肿块型亦有转移的病例, 出现预后较差, 导致死亡的病例亦不罕见[1]. 故肿瘤的大体分型仅能在外形上对其进行简单的分类, 对临床症状的发生, 病情变化, 及诊断病情有相对重要的意义. 对指导外科手术的切除范围, 淋巴结浸润范围等情况有所指导, 而对其预后的发展因素不起决定性作用, 对其生存率及无病生存率无相关性影响.
显微镜下的术后病理分型大致分为腺癌、腺鳞癌、未分化癌3种类型. 腺癌细胞主要是管状腺癌及乳头状腺癌, 占75%-85%, 癌细胞排列呈腺管或腺泡状以及乳头状结构排列, 其分为高、中、低3种分化程度; 而黏液性腺癌占10%-20%, 由分泌黏液的癌细胞构成, 癌细胞内含有大量黏液恶性程度高. 仍有罕见的印戒细胞癌, 恶性程度高, 预后差. 而腺鳞癌主要由腺癌细胞及鳞癌细胞构成, 分化多为中分化至低分化, 较少见. 未分化癌的细胞排列无规律, 癌细胞形态较一致, 预后差. 在术后病理分型中牵涉较多的均为分化程度, 而具体病理类型对直肠癌患者的预后有一定的影响, 而最后的判断渠道为其分化的高、中、低3种程度. 分化程度低的, 预后差. 癌细胞的分化程度是由癌基因及抑癌基因共同表达的产物, 而分化程度低的癌基因表达旺盛, 通常转移后造成的转移细胞的癌基因亦旺盛表达[2]. 有学者研究表明, 丢失基因、增殖细胞核抗原及表皮生长因子基因的异常表达直接影响着分化程度[3]. 而对于这三种病理分型在手术中我们亦可以发现分化程度高的肿瘤, 境界相对较为清楚, 在根治手术时, 切除范围境界较为明显, 较为简单; 而分化程度低的肿瘤, 境界难于分清, 癌肿黏连, 血供丰富, 组织易出血, 游离时风险较大, 甚至有的侵犯大血管及神经, 难于分离, 此类预后通常较差.
经典的TNM肿瘤分型本身就直接指导着Ⅲ期直肠癌的分型及预后. 研究表明因黏膜层中无淋巴供应及分布, 故当直肠癌位于黏膜层时难于发生淋巴转移, 而癌细胞侵犯浆膜层后其下存在较多的血管神经、淋巴管、组织液等分布, 故出现转移的几率大大增加[4]. 多数Ⅲ期直肠癌患者存在淋巴结的转移, 通过手术治疗后的放化疗, 却获得良好的预后[5]. 故目前TNM分型对患者预后的指导性依然存在, 但对于其独特性需要进一步探讨研究, 同时需要积极找寻其他因素予以辅助判断预后的情况. 癌胚抗原(carcino-embryonic antigen, CEA)为大肠癌组织可产生一种糖蛋白, 作为抗原引起患者的免疫反应. 此种抗原称为CEA, 可广泛存在于内胚叶起源的消化系统癌, 也存在于正常胚胎的消化管组织中, 在正常人血清中也可有微量存在. 癌胚抗原是一个广谱性肿瘤标志物, 他能向人们反映出多种肿瘤的存在, 对大肠癌、乳腺癌和肺癌的疗效判断、病情发展、监测和预后估计是一个较好的肿瘤标志物, 但其特异性不强, 灵敏度不高, 对肿瘤早期诊断作用不明显. 目前公认的在大肠癌诊断和术后检测有意义, 但主要用于预后及复发的监测.
以往经典的理论认为淋巴系统是抵抗肿瘤的第一道防线. 而淋巴结的转移通常直接导致直肠癌患者的复发和术后的死亡. 目前淋巴结转移已成为影响直肠癌的预后及生存的最关键因素, 而因为手术操作熟练程度, 技术水平及术后病理标本检查水平各个医院的淋巴结送检数量和检出阳性结果的多少结果相差较大. 虽然有学者研究表明有无淋巴结转移3-5年的生存率存在差异. 但出现多少个淋巴结转移的概念仍未情况. 有统计学研究[6]表明清理>12枚淋巴结才能界定; 也有相反的研究资料. 故淋巴结转移度(lymph node ratio, LNR)的概念应运而生, 其最早在胃癌中被发现, 即送检淋巴结中转移淋巴结的数量/全部被检查淋巴结的比值[7]. 此项研究在Ⅲ期直肠癌的预后判断中有明显的效果, 其结果越低, Ⅲ期直肠癌患者的预后越好; 其结果越高, Ⅲ期直肠癌患者的预后越差. 合并TNM分期后检测的准确率达到90%以上, 应该被判定为强有力的预后因素之一[8]. 在我们医院的资料中, 一共统计了2919个淋巴结, 其中转移淋巴结990个, 总的平均淋巴结转移度为33.9%. 淋巴结转移度避开了患者单个个体因素, 不具有绝对的意义, 可以避免个体因素造成的差异, 在临床预测预后中起到指导意义.
我们发现其淋巴结转移度的高低对Ⅲ期直肠癌的预后有直接的关系. 5年的总生存率上存在明显的统计学差异. 但多少的淋巴结转移度为决定性因素目前尚在研究中[9-12], 我院随访的平均淋巴结转移度为0.339, 有学者研究数据为0.467, 当然各个医院的淋巴结转移度也各异, 其统计学意义表明, 淋巴结转移度的测定已成为Ⅲ期直肠癌中预后判断的重要指标之一, 其相关性获得临床及统计学数据的支持. 淋巴结转移度越高, 其预后越差, 5年生存率低; 淋巴结转移度越低, 其预后越好, 5年生存率高[13-15]. 淋巴结清理数量的多少并不能直接导致淋巴结转移度的高低, 这同时表明, 淋巴结转移度的意义明显高于转移淋巴结的数量. 仅对Ⅲ期直肠癌的预后其重要判断作用. 虽然现今的治疗肿瘤方法多种多样, 术后的辅助放化疗及生物物理治疗等层出不穷, 但淋巴结转移度的指标应逐渐推广, 并成为预后生存率的重要判断指标之一.
总之, LNR是评价Ⅲ期直肠癌患者中临床预后的重要因素之一, 合并TNM分型后能更加准确的判断其预后情况. 但仍需要进一步的大样本的分析及多中心研究对照分析.
直肠癌的分型中大体分型分为肿块型、浸润型及溃疡型3种. 肿块型因生长缓慢, 多以梗阻症状为主, 在Ⅲ期直肠癌的预后效果最好. 浸润型的癌肿多沿常闭浸润, 使肠腔狭窄, 转移早而愈合差. 溃疡型为最多见的直肠癌, 其形状为圆形或椭圆形向肠腔深处生长并向周围浸润, 早期伴有溃疡, 容易出血, 分化程度低, 转移较早. 对于Ⅲ期直肠癌患者中, 其肿瘤的大体分型已难以满足其预后的判断, 即便生长缓慢的肿块型亦有转移的病例, 出现预后较差, 导致死亡的病例亦不罕见.
许剑民, 教授, 上海市复旦大学附属中山医院普外科
直肠癌是目前较为常见的消化系恶性肿瘤, 病因尚不明确, 但此病淋巴结的转移为其最主要的转移途径. 早期发现、早期手术治疗仍为提高五年生存率的重要方法. 但如何评价Ⅲ期直肠癌患者临床预后, 仍尚未明确.
研究表明因黏膜层中无淋巴供应及分布, 故当直肠癌位于黏膜层时难于发生淋巴转移, 而癌细胞侵犯浆膜层后其下存在较多的血管神经、淋巴管、组织液等分布, 故出现转移的几率大大增加.
本研究选题实用, 结果可靠, 具有一定的学术价值.
编辑: 田滢 电编:鲁亚静
| 1. | Priolli DG, Cardinalli IA, Pereira JA, Alfredo CH, Margarido NF, Martinez CA. Metastatic lymph node ratio as an independent prognostic variable in colorectal cancer: study of 113 patients. Tech Coloproctol. 2009;13:113-121. [PubMed] [DOI] |
| 2. | Choi PW, Yu CS, Jang SJ, Jung SH, Kim HC, Kim JC. Risk factors for lymph node metastasis in submucosal invasive colorectal cancer. World J Surg. 2008;32:2089-2094. [PubMed] [DOI] |
| 3. | Yildirim E, Berberoglu U. Lymph node ratio is more valuable than level III involvement for prediction of outcome in node-positive breast carcinoma patients. World J Surg. 2007;31:276-289. [PubMed] |
| 4. | Ricciardi R, Madoff RD, Rothenberger DA, Baxter NN. Population-based analyses of lymph node metastases in colorectal cancer. Clin Gastroenterol Hepatol. 2006;4:1522-1527. [PubMed] |
| 5. | Derwinger K, Kodeda K, Bexe-Lindskog E, Taflin H. Tumour differentiation grade is associated with TNM staging and the risk of node metastasis in colorectal cancer. Acta Oncol. 2010;49:57-62. [PubMed] [DOI] |
| 6. | Peeples C, Shellnut J, Wasvary H, Riggs T, Sacksner J. Predictive factors affecting survival in stage II colorectal cancer: is lymph node harvesting relevant? Dis Colon Rectum. 2010;53:1517-1523. [PubMed] [DOI] |
| 7. | Ceelen W, Van Nieuwenhove Y, Pattyn P. Prognostic value of the lymph node ratio in stage III colorectal cancer: a systematic review. Ann Surg Oncol. 2010;17:2847-2855. [PubMed] [DOI] |
| 9. | Attaallah W, Gunal O, Manukyan M, Ozden G, Yegen C. Prognostic impact of the metastatic lymph node ratio on survival in rectal cancer. Ann Coloproctol. 2013;29:100-105. [PubMed] [DOI] |
| 10. | Noura S, Ohue M, Kano S, Shingai T, Yamada T, Miyashiro I, Ohigashi H, Yano M, Ishikawa O. Impact of metastatic lymph node ratio in node-positive colorectal cancer. World J Gastrointest Surg. 2010;2:70-77. [PubMed] [DOI] |
| 11. | Persiani R, Rausei S, Biondi A, Boccia S, Cananzi F, D'Ugo D. Ratio of metastatic lymph nodes: impact on staging and survival of gastric cancer. Eur J Surg Oncol. 2008;34:519-524. [PubMed] |