修回日期: 2014-04-20
接受日期: 2014-04-28
在线出版日期: 2014-06-28
目的: 探讨鼻饲管置入的深度及鼻饲时患者体位与食物反流及并发症的关系.
方法: 选取2009-01/2014-01于我院进行治疗的危重症患者共120例, 随机分成A、B、C、D共4组, 每组30例. 分别采取传统、改良鼻饲法及平卧、半卧体位对4组患者进行鼻饲, 将食物反流及并发症(吸入性肺炎)发生率进行比较. 4个组在年龄、卧床时间、所患病种数等方面差异无统计学意义.
结果: 与A组进行传统鼻饲及平卧体位的患者相比, B、C、D 3组患者的两种疾病发生率均低于A组, 其中进行改良后鼻饲方法的D组患者食物反流发生率(10.00%)及吸入性肺炎发生率(6.67%)均明显低于其他3组(食物反流: 63.33%, 40.00%, 36.67%; 吸入性肺炎: 56.67%, 36.67%, 33.33%), 差异均有统计学意义(食物反流P = 0.000, 0.005, 0.002; 吸入性肺炎: P = 0.000, 0.015, 0.007). B组与C组的食物反流及吸入性肺炎发生率相比无突出优势, 差异无统计学意义(P = 0.791, 0.791).
结论: 半卧位鼻饲法及改良鼻饲法两者具有独立降低患者食物反流引起吸入性肺炎发生率的作用, 而两者相结合后效果更为明显, 在临床应用上极具价值.
核心提示: 本文通过改良鼻胃管的置入深度及鼻饲时体位发现, 加深鼻胃管放入位置及使用半卧体位可有效减少食物反流引起的吸入性肺炎发病率, 对减少危重症患者的病死率作用显著, 可在临床上广泛推广.
引文著录: 童丽灵, 王曙红, 王伟, 林桦, 林白浪, 苏春晓. 鼻饲管置入深度及鼻饲时患者体位与食物反流及并发症的关系. 世界华人消化杂志 2014; 22(18): 2588-2592
Revised: April 20, 2014
Accepted: April 28, 2014
Published online: June 28, 2014
AIM: To explore the relationship of insertion depth for nasogastric feeding tubes and body position while feeding with the occurrence of food regurgitation and aspiration pneumonia in critically ill patients.
METHODS: One hundred and twenty critically ill patients treated at our hospital from January 2009 to January 2014 were randomly and equally divided into four groups: A, B, C and D, which received traditional nasal feeding in supine position, improved nasal feeding in supine position, traditional nasal feeding in semi-recumbent position, and improved nasal feeding in semi-recumbent position. The incidence of food regurgitation and aspiration pneumonia were compared. Patients of four groups showed no statistical difference in age, time in bed, or the prevalence of species.
RESULTS: The incidence rates of food regurgitation and aspiration pneumonia in group A were higher than those in the other three groups. The incidence rates of food regurgitation and aspiration pneumonia in group D were significantly lower than those in groups A, B and C (food regurgitation: 10.00% vs 63.33%, 40.00%, 36.67%, P = 0.000, 0.005, 0.002; aspiration pneumonia: 6.67% vs 56.67%, 36.67%, 33.33%, P = 0.000, 0.015, 0.007). The incidence rates of food regurgitation and aspiration pneumonia showed no significant differences between groups B and C (P = 0.791, 0.791).
CONCLUSION: Both semi-recumbent position and improved nasal feeding reduce the incidence of aspiration pneumonia and food regurgitation. The effect is more significant when improved nasal feeding is performed in semi-recumbent position.
- Citation: Tong LL, Wang SH, Wang W, Lin H, Lin BL, Su CX. Relationship of insertion depth for nasogastric feeding tubes and body position while feeding with occurrence of food regurgitation and aspiration pneumonia in critically ill patients. Shijie Huaren Xiaohua Zazhi 2014; 22(18): 2588-2592
- URL: https://www.wjgnet.com/1009-3079/full/v22/i18/2588.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v22.i18.2588
鼻饲法(nasogastric gavage)是一种常用的借助外部器械维持患者能量摄入的方法. 昏迷、食管癌晚期或假性球麻痹而导致的吞咽困难等患者常因为不能自主进食而造成营养不良, 应用鼻饲法将导管经鼻腔插入胃内, 可从管中灌注水分、药物及营养物质等能量维持患者生命体征, 是改善患者生存质量的主要方法之一[1]. 但传统的置管方法常导致胃内食物反流进入气管引起吸入性肺炎, 严重者甚至可发生呼吸衰竭及呼吸窘迫综合征[2], 对危重症患者的生命造成极大威胁, 是医护人员的一大困扰. 已有研究[3,4]使用改变鼻饲体位的方法来降低吸入性肺炎的发生率, 但讨论不明确. 在长期的临床实践中, 我们发现鼻饲管置入胃内的深度及鼻饲时患者体位与是否发生食物反流而引起吸入性肺炎联系密切[5]. 本文即选取不能自主进食患者进行鼻饲方式研究, 以探讨不同的鼻饲方法对危重症患者吸入性肺炎发病率的影响, 以求提高患者治愈率, 现报告如下.
选取2009-01/2014-01于我院进行治疗的危重症患者共120例, 均为男性, 年龄35-85岁, 卧床时间4-6 mo. 所患疾病以帕金森氏病、脑血栓后遗症、脑动脉硬化为主, 其他伴有高血压、糖尿病等. 所有患者近1 mo内无明显肺部感染, 实验室及影像检查均阴性. 将患者随机分成A、B、C、D共4组, 每组30例. 4个组在年龄、卧床时间、所患病种数等方面差异无统计学意义(P>0.05), 具有可比性(表1).
| 分组 | 年龄(岁) | 卧床时间(mo) | 所患病种数(种) |
| A组 | 50.5±2.1 | 5.2±0.1 | 3.7±0.9 |
| B组 | 50.7±1.9 | 5.1±0.7 | 3.5±1.1 |
| C组 | 49.2±1.4 | 5.1±0.8 | 3.6±1.0 |
| D组 | 50.9±1.5 | 5.2±0.5 | 3.6±0.8 |
| F值 | 5.325 | 6.343 | 6.743 |
| P值 | 0.183 | 0.112 | 0.085 |
1.2.1 治疗: 对4组患者均采用PVC型硅胶鼻胃管, 传统方法从耳垂到剑突的距离约为50 cm[6], 而本研究采用改良后鼻饲法, 较传统延长10 cm. 调整并测量床头角度, 将患者体位分为平卧位(<30度)及半卧位(30-45度)进行鼻饲. 根据置入长度及体位对4组患者进行以下处理: (1)A组: 传统鼻饲法+平卧体位; (2)B组: 传统鼻饲法+半卧体位; (3)C组: 改良鼻饲法+平卧体位; (4)D组: 改良鼻饲法+半卧体位. 每餐限定重症监护室自制匀浆量为400 mL, 输注时间20 min. 鼻饲前抽吸胃内残余量, 观察4 wk, 最后一次鼻饲后记录食物反流及吸入性肺炎患者发生数.
1.2.2 评价指标: (1)食物反流判定: 进餐中连续呛咳, 观察有无反流物并及时抽吸. 可在鼻饲液体中加入亚甲蓝, 通过观察吸出物的颜色与痰液鉴别. (2)吸入性肺炎的判定[7]: 发热, 体温≥38 ℃; 呼吸道分泌物增多, 可培养出潜在的呼吸道病原菌; 外周血白细胞<4.0×109/L或>10.0×109/L; 呼吸困难, 听诊可闻肺湿啰音出现; X线胸片示肺部出现新发浸润性阴影. 具体上述3条以上者可诊断为吸入性肺炎.
统计学处理 所有数据均采用SPSS20.0进行处理, 计量数据以mean±SD表示, 组间比较使用单因素方差分析(AVONA检验), 计数资料使用χ2检验或四格表确切概率分析. 所有统计检验均为双侧概率检验, 检验水准为a = 0.05. P<0.05为差异具有统计学意义,
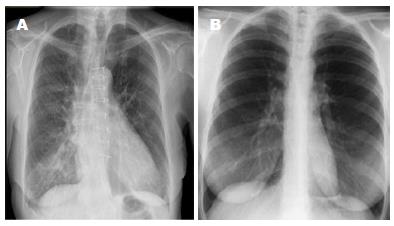
对患者进行置入深度及体位的改变后, 可发现X线示患者肺炎症状明显减轻(图1). 将4组患者食物反流与吸入性肺炎发生率结果进行比较, 与A组进行传统鼻饲及平卧体位的患者相比, B、C、D 3组患者的两种疾病发生率均低于A组, 其中进行改良后鼻饲方法D组患者食物反流发生率(10.00%)及吸入性肺炎发生率(6.67%)均明显低于其他3组, 差异均有统计学意义(P<0.05). B组与C组相比无突出优势, 差异无统计学意义(P>0.05)(表2, 3).
| 分组 | 食物反流发生率 | 吸入性肺炎发生率 |
| A组 | 19(63.33) | 17(56.67) |
| B组 | 12(40.00) | 11(36.67) |
| C组 | 11(36.67) | 10(33.33) |
| D组 | 3(10.00) | 2(6.67) |
| 分组 | A与B | A与C | A与D | B与C | B与D | C与D | |
| 食物反流 | χ2值 | 4.012 | 4.267 | 21.172 | 0.071 | 7.954 | 9.317 |
| P值 | 0.031 | 0.039 | 0.000 | 0.791 | 0.005 | 0.002 | |
| 吸入性肺炎 | χ2值 | 3.924 | 3.883 | 14.700 | 0.071 | 5.963 | 7.200 |
| P值 | 0.043 | 0.045 | 0.000 | 0.791 | 0.015 | 0.007 |
近年来, 由于生活质量提高以及交通发达, 营养结构改变、交通事故增多等因素导致脑出血、脑挫裂伤、脑梗死等急危重症患者增多[8], 这此类患者由于伤及脑神经及呼吸系统等导致不能自主进食摄取营养, 需放置鼻胃管进行能量输入. 但是由于部分患者因长期卧床而导致呼吸道纤毛活动减少, 使抵抗力降低造成环状括约肌损伤, 而增加了发生食物反流及吸入性肺炎的可能性[9]. 临床应用鼻胃管过程中发现患者体位可能是引起误吸的一个重要因素, 因此探寻合适的置入长度及操作体位对改善患者预后情况具有极为重要的意义[10].
本研究发现半卧位及改良鼻饲法具有独立降低患者疾病发生率的作用, 而两者相结合后效果更为明显. 当鼻胃管插入长度较短时, 食物匀浆易进入气囊陷窝处而在胃肠蠕动时误吸, 进入下呼吸道, 引起肺部感染[11]. 因此本研究选用将传统鼻饲法延长10 cm的改良措施使胃管侧孔全部进入胃内, 降低鼻饲过程中侧孔液体流出对食管的刺激. 而平卧位时不符合食物在消化道内的正常运行方向, 易增加反流物及分泌物逆向进入呼吸道的机会[12], 半卧位(30-45度)符合胃排空的最佳角度, 是长期卧床患者进行鼻饲的最佳体位. 该法简便、有效, 无需药物, 不产生不良反应, 对长期维持危重症患者生命体征具有重要意义[13].
放置胃管并长期保留是一项与患者消化系黏膜直接接触的过程, 易诱发机械损伤及感染从而危及患者生命安全[14], 因此对患者进行科学合理的护理以减少并发症极为重要. 具体措施如下: (1)口腔护理. 每日进行口腔湿润、消毒处理, 密切观察黏膜变化[15], 防止条件性真菌感染. 鼻饲期间患者口腔干燥, 易因呛咳引起咽部等不适. 因此护理人员应在鼻饲前将患者呼吸道分泌物清理干净, 保持呼吸道畅通而最大可能的预防其他肺部并发症的发生, 提高患者生理性舒适度; (2)鼻饲前护理: 从鼻部插入胃管并长期保留会在一定程度上给患者及家属造成心理压力, 从而易产生焦虑情绪甚至拒绝治疗[16]. 医护人员应与患者或家属进行有效沟通, 确保患者相信此过程安全有效. 鼻饲前应先抽吸痰液及患者胃内容物, 在常规鼻饲方法上使用改良措施, 多插入10 cm并做好标记. 安全妥善固定鼻胃管并检查是否松动及移位, 确定导管在胃内后缓缓注入食物匀浆. 控制食物输入量及输入速度、温度, 以免过冷或过热引起胃痉挛而造成食物反流, 应用药物时应溶解以免滞留在消化系内[17]; (3)鼻饲中护理: 鼻饲过程中密切关注患者反应, 出现呛咳、呼吸困难等现象, 说明胃管可能误入气管, 应重新插好. 换管动作要轻柔, 以免损伤呼吸道黏膜, 鼻饲保持半卧位, 以利于胃肠蠕动及食物消化, 防止因体位低而加重食物逆流引起吸入性肺炎[18]. 若发生误吸应及时予以处理, 停止鼻饲并吸出分泌物, 对症使用抗生素等, 预防呼吸衰竭的发生; (4)鼻饲后护理: 意识尚清的患者应鼓励或协助进行活动, 以促进患者胃肠功能恢复. 不能活动者由护理人员进行被动运动, 如按摩腹部、定时翻身, 在膳食中增加粗纤维保持大便畅通[19]. 定期更换胃管, 鼻饲前后用温开水冲洗胃管, 防止液体残留硬化而堵塞管道增加更换胃管次数损伤黏膜. 具体流程机制: 危重患者不能进食→鼻胃管深度不足, 食物侧空流出刺激呼吸道使逆流→患者平卧体位, 胃肠道蠕动紊乱, 加重食物逆行→食物反流致吸入性肺炎→鼻胃管置入加深10 cm→患者采取半卧体位→食物直接入胃, 减少反流机会→保持胃正常蠕动排空最佳角度→食物反流减少, 肺炎发病降低.
总之, 鼻饲法是对不能自主进食的患者来说是一种安全、经济、有效的营养补充方法, 虽然在操作及实施过程中会产生不同种类及严重程度的不良反应, 但随着临床实践和研究的深入, 各类问题正在被有效解决[20]. 本文通过改良鼻胃管的置入深度及鼻饲时体位发现, 加深鼻胃管放入位置及使用半卧体位可有效减少食物反流引起的吸入性肺炎发病率, 对减少危重症患者的病死率作用显著, 可在临床上广泛推广.
昏迷、食管癌晚期或假性球麻痹而导致的吞咽困难等患者常因为不能自主进食而造成营养不良, 应用鼻饲法将导管经鼻腔插入胃内, 可从管中灌注水分、药物及营养物质等能量维持患者生命体征, 是改善患者生存质量的主要方法之一. 但传统的置管方法常导致胃内食物反流进入气管引起吸入性肺炎, 严重者甚至可发生呼吸衰竭及呼吸窘迫综合征, 对危重症患者的生命造成极大威胁, 是医护人员的一大困扰.
李永翔, 教授, 主任医师, 博士生导师, 安徽省合肥市, 安徽医科大学第一附属医院普外科
临床应用鼻胃管过程中发现患者体位可能是引起误吸的一个重要因素, 因此探寻合适的置入长度以及操作体位对改善患者预后情况具有极为重要的意义.
已有研究使用改变鼻饲体位的方法来降低吸入性肺炎的发生率, 但讨论不明确. 在长期的临床实践中, 本课题组发现鼻饲管置入胃内的深度及鼻饲时患者体位与是否发生食物反流而引起吸入性肺炎联系密切.
鼻饲法是对不能自主进食的患者来说是一种安全、经济、有效的营养补充方法, 虽然在操作及实施过程中会产生不同种类及严重程度的不良反应, 但随着临床实践和研究的深入, 各类问题正在被有效解决.
本研究可操作性强, 结果实用, 有一定的参考价值.
编辑: 田滢 电编:都珍珍
| 2. | Bauer VP. The Evidence against Prophylactic Nasogastric Intubation and Oral Restriction. Clin Colon Rectal Surg. 2013;26:182-185. [PubMed] [DOI] |
| 3. | Ho CH, Rainer TH, Graham CA. Nurse initiated reinsertion of nasogastric tubes in the emergency department: a randomised controlled trial. Australas Emerg Nurs J. 2013;16:136-143. [PubMed] [DOI] |
| 5. | Metheny NA, Meert KL. A review of published case reports of inadvertent pulmonary placement of nasogastric tubes in children. J Pediatr Nurs. 2014;29:e7-12. [PubMed] [DOI] |
| 6. | McClave SA, Martindale R, Taylor B, Gramlich L. Appropriate use of parenteral nutrition through the perioperative period. JPEN J Parenter Enteral Nutr. 2013;37:73S-82S. [PubMed] [DOI] |
| 7. | Malta MA, Carvalho-Junior AF, Andreollo NA, Freitas MI. [Anthropometric measures for the introduction of the nasogastric tube for enteral nutrition employing the esophagogastroduodenoscopy]. Arq Bras Cir Dig. 2013;26:107-111. [PubMed] [DOI] |
| 8. | Gor P. Placement of nasogastric tubes must be checked thoroughly. Nurs Stand. 2013;27:32. [PubMed] [DOI] |
| 9. | Guo Z, Wu R, Zhu W, Gong J, Zhang W, Li Y, Gu L, Li N, Li J. Effect of exclusive enteral nutrition on health-related quality of life for adults with active Crohn's disease. Nutr Clin Pract. 2013;28:499-505. [PubMed] [DOI] |
| 10. | Curtis K. Caring for adult patients who require nasogastric feeding tubes. Nurs Stand. 2013;27:47-56; quiz 58. [PubMed] |
| 11. | Cereda E, Costa A, Caccialanza R, Pedrolli C. A malfunctioning nasogastric feeding tube. Nutr Hosp. 2013;28:229-231. [PubMed] |
| 12. | Green S, Dinenage S, Gower M, Van Wyk J. Home enteral nutrition: organisation of services. Nurs Older People. 2013;25:14-18. [PubMed] |
| 13. | Bakiner O, Bozkirli E, Giray S, Arlier Z, Kozanoglu I, Sezgin N, Sariturk C, Ertorer E. Impact of early versus late enteral nutrition on cell mediated immunity and its relationship with glucagon like peptide-1 in intensive care unit patients: a prospective study. Crit Care. 2013;17:R123. [PubMed] |
| 14. | Chang YS, Fu HQ, Xiao YM, Liu JC. Nasogastric or nasojejunal feeding in predicted severe acute pancreatitis: a meta-analysis. Crit Care. 2013;17:R118. [PubMed] [DOI] |
| 15. | Gunn CA, Dickson JL, Hewett JN, Lynn A, Rose HJ, Clarkson SH, Shaw GM, Chase JG. Nasogastric aspiration as an indicator for feed absorption in model-based glycemic control in neonatal intensive care. J Diabetes Sci Technol. 2013;7:717-726. [PubMed] |
| 16. | De Luis DA, Izaola O, Cuellar LA, Terroba MC, Cabezas G, De La Fuente B. Experience over 12 years with home enteral nutrition in a healthcare area of Spain. J Hum Nutr Diet. 2013;26 Suppl 1:39-44. [PubMed] |
| 17. | Liu SY, Yang CP, Wei TS, Chen YC, Liang CH, Wu CH, Chen CL, Wu TJ. Feasibility of a novel two-piece nasogastric feeding tube for patients with dysphagia. Singapore Med J. 2013;54:227-230. [PubMed] |
| 19. | Ostedgaard KL, Schleiffarth JR, Hoffman HT. Preventing nasogastric tube injury: is there a better way? Laryngoscope. 2013;123:2083-2084. [PubMed] [DOI] |
| 20. | Marco J, Barba R, Lázaro M, Matía P, Plaza S, Canora J, Zapatero A. Bronchopulmonary complications associated to enteral nutrition devices in patients admitted to internal medicine departments. Rev Clin Esp. 2013;213:223-228. [PubMed] [DOI] |