修回日期: 2013-01-09
接受日期: 2013-01-11
在线出版日期: 2013-01-28
目的: 总结分析高脂血症性急性胰腺炎(hyperlipidemic acute pancreatitis, HLAP)患者的临床特点.
方法: 对2006-01/2012-09月住院诊治的HLAP患者进行回顾性分析, 对其临床资料等进行统计分析, 并选择100例胆源性急性胰腺炎(acute biliary pancreatitis, ABP)患者作为对照组进行对比.
结果: 共102例患者130次发生HLAP, 占全部急性胰腺炎(acute pancreatitis, AP)患者的17.4%. 重症患者占23.1%. HLAP患者发病年龄、血清淀粉酶>3倍正常值比例均低于均高于ABP患者(P<0.05), 而糖尿病、脂肪肝、既往AP发作史比例均高于ABP组(P<0.05). 甘油三酯(triglyceride, TG)≥11.30 mmol/L的HLAP患者血清淀粉酶>3倍正常值比例低于TG值5.65-11.30 mmol/L的患者(23.4% vs 41.5%, P<0.05), 而重症HLAP比例、住院时间、腹痛持续时间无统计学差异(P>0.05).
结论: HLAP患者发病年龄低、男性多见, 多有代谢综合症表现, 具有显著的复发性趋势, 血清淀粉酶增高不明显, TG水平与临床严重程度不相关.
引文著录: 丁岩冰, 路国涛, 蓝宇, 肖炜明, 阴英, 王玉欣, 乔阿会. 高脂血症性急性胰腺炎130例. 世界华人消化杂志 2013; 21(3): 266-271
Revised: January 9, 2013
Accepted: January 11, 2013
Published online: January 28, 2013
AIM: To summarize and analyze the clinical features of hyperlipidemic acute pancreatitis (HLAP).
METHODS: Clinical data for patients with HLAP treated at our hospital from January 2006 to September 2012 were analyzed retrospectively. The clinical characteristics of HLAP were statistically analyzed. One hundred patients with acute biliary pancreatitis (ABP) were enrolled as controls.
RESULTS: A total of 102 HLPA patients (130 onsets) were enrolled in this study, accounting for 17.4 % of all AP patients. Patients with severe HLAP accounted for 23.1% of all HLAP patients. The mean age and percentage of patients with a serum amylase level greater than 3 times the upper limit of normal were significantly lower in HLAP patients than in ABP patients (both P < 0.05); however, HLAP patients were more likely to be associated with underlying metabolism syndrome and history of acute pancreatitis (both P < 0.05). The percentage of patients with a serum amylase level greater than 3 times the upper limit of normal was lower in HLAP patients with a TG level greater than or equal to 11.30 mmol/L than in HLAP patients with a TG level between 5.65-11.30 mmol/L (23.4% vs 41.5%, P < 0.05), but there were no significant differences in the proportion of severe cases (21.7% vs 28.6%, P > 0.05), hospitalization time (13.1 d ± 6.2 d vs 14.4 d ± 7.9 d, P > 0.05), and duration of abdominal pain (2.43 d ± 1.6 d vs 2.08 d ± 1.8 d, P > 0.05) between HLAP patients with different TG levels.
CONCLUSION: Low age of disease onset, male predominance, close relationship with metabolism syndrome, easy to recur, and unobvious increase in serum amylase are main clinical features of HLAP. Serum TG levels do not correlate with the severity of HLAP.
- Citation: Ding YB, Lu GT, Lan Y, Xiao WM, Yin Y, Qiao YXWAH. Clinical features of hyperlipidemic acute pancreatitis: An analysis of 130 cases. Shijie Huaren Xiaohua Zazhi 2013; 21(3): 266-271
- URL: https://www.wjgnet.com/1009-3079/full/v21/i3/266.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v21.i3.266
急性胰腺炎(acute pancreatitis, AP)是临床常见的急重症之一, 胆道疾病和饮酒是两大常见病因, 而高脂血症(hyperlipidemia, HL)也逐渐成为AP的重要病因之一, 被称之为高脂血症性急性胰腺炎(hyperlipidemic acute pancreatitis, HLAP). 随着生活方式和环境的改变, HLAP的发病率在我国有升高趋势, 但有关HLAP患者临床特点报道较少, 鉴于此, 本研究对扬州市第一人民医院2006-01/2012-10诊治的130例HLAP患者进行回顾性分析, 探讨其临床特点, 以期进一步提高临床医师对此类疾病的认知程度.
2006-01/2012-09于扬州市第一人民医院住院诊治的130例HLAP患者被纳入研究. HLAP诊断标准: (1)符合《中国急性胰腺炎诊治指南》的AP诊断标准[1]; (2)血清甘油三酯(triglyceride, TG)值≥11.30 mmol/L或血清TG值5.65-11.30 mmol/L但血清呈乳状者并排除急性胰腺炎的其他致病因素如胆道结石、Oddi括约肌功能障碍等; (3)血清淀粉酶正常或增高水平<3倍正常值的患者, 依据临床腹痛等症状及CT和MRI影像学表现诊断. 排除标准: (1)合并胰腺癌; (2)入院72 h内未完善血脂检查. HLAP严重程度诊断标准参考《中国急性胰腺炎诊治指南》标准[1].
通过查阅病历, 记录如下资料: (1)患者的基本资料: 性别、年龄等; (2)血清TG水平; (3)腹痛缓解时间; (4)HLAP患者糖尿病、高血压病等基础疾病状况; (5)住院时间等资料, 将HLAP患者分为TG值≥11.30 mmol/L和血清TG值为5.65-11.30 mmol/L但血清呈乳状者两组, 分析比较两组患者的临床特点, 同时选取2009-2010年入院诊治的100例胆源性急性胰腺炎(acute biliary pancreatitis, ABP)患者作为对照组, 将两组患者临床特点进行对比.
统计学分析 计数资料间比较采用χ2检验, 计量资料间采用t检验. 以P<0.05为差异有统计学意义. 所有数据均在Windows下应用SPSS16.0系统进行统计学处理.
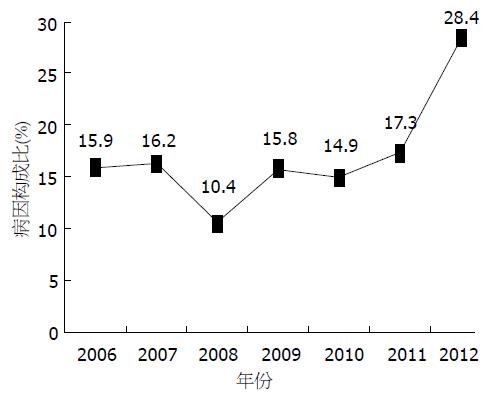
2006-01/2012-09期间我院共收治AP患者745例, 其中HLAP 102例130次发生, 占AP 17.4%. 2006-2012年(2012年截止至09-30)HLAP历年病因构成比依次为15.9%、16.2%、10.4%、15.8%、14.9%、17.3%、28.4%, 2012年HLAP病因构成比明显高于往年(P<0.05, 图1).
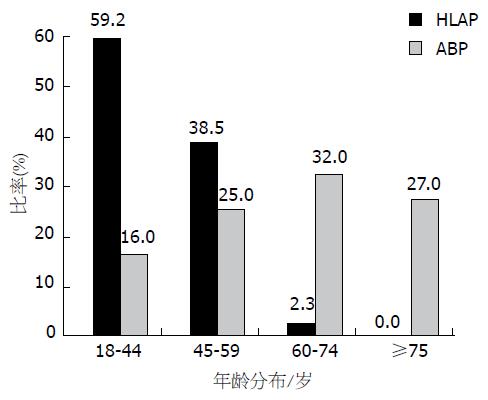
130例HLAP男88例, 女42例, 男女比为2.1:1. 年龄18-67岁, 平均年龄41.3岁±9.7岁. 对照组ABP患者男51例, 女49例, 男女比为1:1, 年龄19-92岁, 平均年龄61.9岁±15.8岁, 两组患者具体年龄分布见图2. 与ABP组相较, HLAP患者平均发病年龄、血清淀粉酶>3倍正常值比例均低于ABP组(P<0.05), 而糖尿病、既往AP发作史、发病前明确知晓高脂血症病史、脂肪肝比例显著高于ABP组(P<0.05, 表1).
| HLAP患者 | ABP患者 | P值 | |
| 男 | 88(67.7) | 51(51.0) | 0.014 |
| 平均年龄/岁 | 41.3±9.7 | 61.9±15.8 | 0.000 |
| 糖尿病 | 42(32.3) | 12(12.0) | 0.001 |
| 高血压病 | 25(19.2) | 22(22.0) | 0.599 |
| 高脂血症 | 54(41.5) | 5(5.0) | 0.000 |
| 脂肪肝 | 89(68.4) | 12(12.0) | 0.000 |
| 反复AP发作史 | 42(32.3) | 12(12.0) | 0.001 |
| 血清淀粉酶>3倍正常值 | 40(30.8) | 95(95.0) | 0.000 |
| 重症胰腺炎 | 30(23.1) | 26(26.0) | 0.232 |
130例HLAP患者中重症30例(23.1%), 轻症100例(77.9%). 其中6例合并肺部感染(4.6%)、4例合并急性呼吸窘迫综合征(3.1%)、2例合并假性囊肿(1.5%)、1例合并多器官功能衰竭(0.8%). 与轻症HLAP相比, 重症HLAP血清淀粉酶>3倍正常值的比例较低(P<0.05). HLAP严重程度与血TG水平、性别、糖尿病、高血压病、脂肪肝、年龄、既往HLAP发作史等无相关性(P>0.05, 表2).
| 轻症HLAP | 重症HLAP | P值 | |
| 男 | 70(70.0) | 18(60.0) | 0.304 |
| 平均年龄/岁 | 41.6±9.6 | 40.4±10.2 | 0.550 |
| TG≥11.30 mmol/L | 58(58.0) | 19(63.3) | 0.602 |
| 糖尿病 | 32(32.0) | 10(33.3) | 0.891 |
| 高血压病 | 20(20.0) | 5(16.7) | 0.685 |
| 脂肪肝 | 69(69.0) | 20(66.7) | 0.406 |
| HLAP发作史 | 33(33.0) | 7(23.3) | 0.758 |
| 血清淀粉酶>3倍正常值 | 33(33.0) | 7(23.3) | 0.048 |
| 住院时间/d | 20.8±9.8 | 11.5±0.5 | 0.000 |
130例HLAP患者中TG值5.65-11.30 mmol/L之间者53例(40.8%), TG值≥11.30 mmol/L者77例(49.2%). 77例TG≥11.30 mmol/L HLAP患者血清淀粉酶>3倍正常值的比率低于TG值5.65-11.30 mmol/L之间的HLAP患者(P<0.05), 而糖尿病患病率较高(P<0.05). 高血压病、既往AP发作史、入院后腹痛持续时间、住院时间等两组间对比无统计学差异(P>0.05, 表3).
| TG≥11.30 mmol/L | 5.65 mmol/L≤TG<11.30 mmol/L | P值 | |
| 男 | 57(74.0) | 31(58.5) | 0.063 |
| 平均年龄/岁 | 41.0±9.1 | 41.8±10.8 | 0.633 |
| 糖尿病 | 32(41.6) | 10(18.9) | 0.007 |
| 反复HLAP发作史 | 24(31.2) | 18(34.0) | 0.738 |
| 高血压病 | 14(18.2) | 11(20.8) | 0.715 |
| 脂肪肝 | 50(64.9) | 39(73.6) | 0.167 |
| 痛风 | 1(1.3) | 1(1.9) | 0.561 |
| 重症胰腺炎 | 18(28.6) | 10(21.7) | 0.420 |
| 住院时间/d | 13.1±6.2 | 14.4±7.9 | 0.301 |
| 血清淀粉酶>3倍正常值 | 18(23.4) | 22(41.5) | 0.004 |
| 腹痛持续时间/d | 2.43±1.6 | 2.08±1.8 | 2.232 |
| 并发症 | 7(9.1) | 4(7.5) | 0.800 |
所有轻症患者入院后均常规予以禁食、胃肠减压、生长抑素、液体复苏、抑酸等治疗, 重症患者在上述治疗基础上加用肠内营养、低分子肝素等治疗, 其中2例重症患者行CT引导下腹腔脓肿穿刺引流术, 1例重症患者予以低分子肝素联合胰岛素治疗, 部分患者病程后期予以贝特类药物降脂治疗. 130例患者中死亡1例(0.8%), 病因为多器官功能衰竭. 无患者进行手术治疗, 无患者进行血浆置换治疗. 130例患者中出院前TG值均低于5.65 mmol/L.
急性胰腺炎病因复杂, 有胆道结石、酒精、手术创伤、病毒感染等, 自Klatskin等[2]于1952年报道第一例高脂血症导致急性胰腺炎反复发作后, 高脂血症已成为胆源性和酒精性之后最常见AP诱因. 目前认为高脂血症导致AP的发生系由TG所致, 而与胆固醇、低密度脂蛋白无关. 研究表明, AP患者约12%-38%合并存在高脂血症[3], 当TG为5.65-11.30 mmol/L且血清非乳状时或TG为1.70-5.64 mmol/L时, 高TG血症不构成AP的病因, 而当TG≥11.30 mmol/L时, 则可能诱发AP[4]. 目前国内外将血TG≥11.30 mmol/L或血TG介于5.65-11.30 mmol/L之间但血清呈乳状的AP定义为HLAP. 高脂血症导致AP的确切机制目前尚不明确, 研究认为有以下3种作用途径[5,6]: (1)直接损伤作用: 在胰腺内以及胰腺周围, 胰脂肪酶可以水解TG为游离脂肪酸, 从而直接对对腺泡细胞产生毒性损伤; (2)微循环障碍: 高TG血症导致全身血液粘稠度增高, 形成微循环障碍, 进而导致胰腺炎组织缺血坏死; (3)胰蛋白酶原激活: TG分解产物使得胰蛋白酶原激活加速, 从而加重胰腺腺泡的自身消化和损害.
目前关于HLAP占AP的比例报道不一. Fortson等[7]的研究显示, 约1.4%-1.5%的高TG血症患者发生胰腺炎, 而高TG血症在AP病因中占1.3%-3.8%, 希腊学者Athyros等[8]调查结果显示6年246例住院AP患者中HLAP占6.9%; Gullo等[9]对德国、匈牙利、法国、意大利和希腊等欧洲五国的流行病学调查资料显示1068例AP中HLAP占2.8%. 国外AP中HLAP比例低于国内报道. 台湾地区[10]曾报道HLAP占AP比例为12.3%, 有学者[11]通过综合国内多中心回顾性研究6223例AP患者中HLAP占12.6%, 南方高于北方, 达14.1%. 本组资料显示, HLAP占所有AP患者比例17.4%, 与我国既往报道数据相近[11,12], 而2012年HLAP病因构成比显著增高, 提示HLAP患病有增长趋势.
本研究提示, 与ABP患者相比, HLAP患者虽发病年龄较低, 但糖尿病、脂肪肝高于ABP组患者, 与既往研究[7]相似, 且血TG≥11.30 mmol/L组患者糖尿病患病率显著高于血TG值5.65-11.30 mmol/L之间的患者(P<0.05), 结合患者自身存在高脂血症, 故认为HLAP患者与代谢综合征关系较为密切. 需要关注的是HLAP患者发病年龄较低, 且54例(41.5%)患者发病前明确知晓罹患高脂血症病史, 提示此类患者在HLAP发病前未能有效控制血脂水平, 从而导致HLAP发生或反复发生. 因此在临床工作中, 需对高脂血症患者进行HLAP疾病知识教育, 强化严格控制血脂水平观念, 尽可能减低HLAP发生或复发. 此外, 研究提示, 糖尿病患者AP发生率高于非糖尿病的患者[13], 且AP患者中的糖尿病患者的疾病严重程度、住院时间等亦显著高于非糖尿病患者[14]. 本研究结果显示HLAP患者糖尿病发病率较高, 同既往研究结果相似[7], 糖尿病与HLAP疾病严重程度及预后无相关性, 考虑同本研究样本量较小相关, 有待于进一步研究.
本组资料提示, 同ABP患者相较, HLAP患者血清淀粉酶>3倍正常值比率较低, 且重症HLAP及TG≥11.30 mmol/L者尤甚, 临床诊断主要依据腹痛等临床症状及CT和/或MRI等影像学表现, 与既往研究结果[7]相似, 此临床现象可能与血液中高TG水平干扰淀粉酶活性测定有关, 血脂水平越高, 干扰愈加严重. 因故, 血清淀粉酶显著增高对临床HLAP诊断价值有限, 临床工作中不能仅仅依据淀粉酶正常或增高低于正常值3倍而否定HLAP的存在, 需要及时通过检测血清TG水平及CT等影像学表现进行诊断, 以免造成HLAP患者误诊漏诊.
目前血清TG水平与疾病严重程度相关性尚存在争议, 各项研究结果不一. Kimura等[15]动物实验结果显示, 血清TG水平呈剂量依赖性对AP产生病理性损伤, 邹晓平等[16]研究提示血TG水平升高与Ranson分值呈正相关, 但马应杰等[17]、Balachandra等[18]分析认为HLAP患者TG水平与CT分级、血清淀粉酶水平、APACHEII评分、AP并发症等无相关性, 本研究结果显示TG≥11.30 mmol/L血清TG水平与疾病严重程度无相关(P>0.05), 与马应杰等[17]研究结果相似, 暂无明确依据提示血清TG水平可以作为评估HLAP严重程度的预测指标.
对于HLAP患者的治疗, 除常规予以禁食、胃肠减压、生长抑素、液体复苏、抑酸等治疗外, 尚可应用肠内肠外营养、低分子肝素联合胰岛素、血浆置换、降脂治疗等方式治疗. Jain等[19]研究提示, 长期服用贝特类药物可以稳定血清TG水平, 同时有效降低HLAP复发率. 而低分子肝素联合胰岛素有效减低HLAP患者TG水平、缓解腹痛症状多见于病例报道[4,20,21], 尚缺少多中心随机对照研究, 需要警惕的是低分子肝素有导致上消化道出血的风险, 对于重症HLAP患者使用低分子肝素, 其安全性有待商榷. 血浆置换的应用及其临床效应已被临床研究[22,23]所证实, 但亦有相关研究[24]提示血浆置换并未减少HLAP患者的死亡率和并发症率, 甚至可能导致胰腺炎病情复杂化、延长住院时间, 此外, 是否所有患者均需要进行血浆置换、血浆置换的时机、血浆置换的天数等问题都尚需要进一步讨论和研究. 肠内肠外营养在AP患者中起到不可或缺的治疗作用, 但对于HLAP患者而言, 脂肪乳的使用需谨慎, 目前认为[6,25]血TG值在1.7-3.4 mmol/L者, 可使用脂肪乳, 应用过程中同时需检测血TG水平, 必要时停用.
总之, 本研究提示, HLAP患者发病年龄低、男性多见, 多有糖尿病、脂肪肝等基础病史, 具有显著的复发性趋势. 血清TG水平与临床严重程度不相关. 临床工作中需加强高脂血症患者血脂水平管理, 以减少HLAP发病率.
晚期胃癌预后不良, 化疗可以带来生存获益, 但化疗方案的选择和优化还有待进一步的研究. 环氧合酶-2(COX-2)抑制剂塞来昔布可抑制胃癌细胞增殖和血管生成, 是潜在的化疗增敏剂, 和化疗联合有可能提高疗效并改善患者生活质量.
王健生, 教授, 西安交通大学医学院第一附属医院肿瘤外科
化疗可以增加晚期胃癌的疗效, 改善患者的生存质量, 并延长生存期. 目前临床用于治疗晚期胃癌的化疗方案较多, 但总体疗效仍不令人满意, 进一步优化治疗策略是目前临床亟待解决的问题和研究的热点.
近年研究显示, COX-2抑制剂塞来昔布可抑制胃癌细胞增殖和血管生成, 而且和化疗药联用可以起协同作用, 是潜在的化疗增敏剂. 另有研究显示, 塞来昔布在显示抗肿瘤活性的同时可以降低卡培他滨所致的手足综合征的发生率.
基于最新的细胞学实验结果, 将应用前景较好的选择性环氧合酶-2抑制剂塞来昔布联合XELOX方案治疗晚期胃癌, 目前在国内外均未见有报道.
本研究为进一步优化晚期胃癌的治疗策略提供了一种新的思路, 对指导临床实践有一定的应用前景和实用价值.
手足综合征(HFS): 手掌-足底感觉迟钝或化疗引起的肢端红斑, 是一种皮肤毒性, 主要发生于受压区域, 肿瘤病人在接受化疗或分子靶向治疗的过程中可出现, 特征表现为麻木、感觉迟钝、感觉异常、麻刺感、无痛感或疼痛感, 皮肤肿胀或红斑, 脱屑、皲裂、硬结样水泡或严重的疼痛等.
本文选题新颖, 将最新细胞学实验结果前景较好的选择性COX-2抑制剂塞来昔布应用于临床研究, 试验设计严密, 结果可靠.
编辑: 李军亮 电编: 鲁亚静
| 2. | Klatskin G, Gordon M. Relationship between relapsing pancreatitis and essential hyperlipemia. Am J Med. 1952;12:3-23. [PubMed] [DOI] |
| 3. | Toskes PP. Hyperlipidemic pancreatitis. Gastroenterol Clin North Am. 1990;19:783-791. [PubMed] |
| 4. | Berger Z, Quera R, Poniachik J, Oksenberg D, Guerrero J. [heparin and insulin treatment of acute pancreatitis caused by hypertriglyceridemia. Experience of 5 cases]. Rev Med Chil. 2001;129:1373-1378. [PubMed] |
| 7. | Fortson MR, Freedman SN, Webster PD. Clinical assessment of hyperlipidemic pancreatitis. Am J Gastroenterol. 1995;90:2134-2139. [PubMed] |
| 8. | Athyros VG, Giouleme OI, Nikolaidis NL, Vasiliadis TV, Bouloukos VI, Kontopoulos AG, Eugenidis NP. Long-term follow-up of patients with acute hypertriglyceridemia-induced pancreatitis. J Clin Gastroenterol. 2002;34:472-475. [PubMed] [DOI] |
| 9. | Gullo L, Migliori M, Oláh A, Farkas G, Levy P, Arvanitakis C, Lankisch P, Beger H. Acute pancreatitis in five European countries: etiology and mortality. Pancreas. 2002;24:223-227. [PubMed] [DOI] |
| 10. | Chang MC, Su CH, Sun MS, Huang SC, Chiu CT, Chen MC, Lee KT, Lin CC, Lin JT. Etiology of acute pancreatitis--a multi-center study in Taiwan. Hepatogastroenterology. 2003;50:1655-1657. [PubMed] |
| 13. | Girman CJ, Kou TD, Cai B, Alexander CM, O'Neill EA, Williams-Herman DE, Katz L. Patients with type 2 diabetes mellitus have higher risk for acute pancreatitis compared with those without diabetes. Diabetes Obes Metab. 2010;12:766-771. [PubMed] [DOI] |
| 14. | Shen HN, Chang YH, Chen HF, Lu CL, Li CY. Increased risk of severe acute pancreatitis in patients with diabetes. Diabet Med. 2012;29:1419-1424. [PubMed] [DOI] |
| 15. | Kimura W, Mössner J. Role of hypertriglyceridemia in the pathogenesis of experimental acute pancreatitis in rats. Int J Pancreatol. 1996;20:177-184. [PubMed] [DOI] |
| 18. | Balachandra S, Virlos IT, King NK, Siriwardana HP, France MW, Siriwardena AK. Hyperlipidaemia and outcome in acute pancreatitis. Int J Clin Pract. 2006;60:156-159. [PubMed] [DOI] |
| 19. | Jain P, Rai RR, Udawat H, Nijhawan S, Mathur A. Insulin and heparin in treatment of hypertriglyceridemia-induced pancreatitis. World J Gastroenterol. 2007;13:2642-2643. [PubMed] |
| 20. | Alagözlü H, Cindoruk M, Karakan T, Unal S. Heparin and insulin in the treatment of hypertriglyceridemia-induced severe acute pancreatitis. Dig Dis Sci. 2006;51:931-933. [PubMed] [DOI] |
| 21. | Monga A, Arora A, Makkar RP, Gupta AK. Hypertriglyceridemia-induced acute pancreatitis--treatment with heparin and insulin. Indian J Gastroenterol. 2003;22:102-103. [PubMed] |
| 22. | Chen JH, Yeh JH, Lai HW, Liao CS. Therapeutic plasma exchange in patients with hyperlipidemic pancreatitis. World J Gastroenterol. 2004;10:2272-2274. [PubMed] |
| 23. | Kohli RS, Bleibel W, Shetty A, Dhanjal U. Plasmapheresis in the treatment of hypertriglyceridemic pancreatitis with ARDS. Dig Dis Sci. 2006;51:2287-2291. [PubMed] [DOI] |
| 24. | Tsuang W, Navaneethan U, Ruiz L, Palascak JB, Gelrud A. Hypertriglyceridemic pancreatitis: presentation and management. Am J Gastroenterol. 2009;104:984-991. [PubMed] [DOI] |