修回日期: 2013-05-14
接受日期: 2013-07-03
在线出版日期: 2013-07-18
本文报道了1例61岁女性患者, 主因"间断腹泻33年, 食欲不振、乏力半年"住院, 诊断为溃疡性结肠炎并发原发性胆汁性肝硬化, 经过应用美沙拉嗪、熊去氧胆酸和糖皮质激素等治疗后病情缓解, 并回顾文献资料, 复习了溃疡性结肠炎的肠外表现特点.
核心提示: 本文报告了1例61岁女性的溃疡性结肠炎(ulcerative colitis)并发原发性胆汁性肝硬化(primary biliary cirrhosis)患者, 经应用美沙拉嗪和熊去氧胆酸等治疗后病情逐渐缓解. 为少见病例报告, 资料齐全, 附有结肠镜、胃镜、CT和病理学图片资料, 并结合国内外文献资料进行了讨论, 对提高本病的认识具有一定临床价值.
引文著录: 宋淑然. 溃疡性结肠炎并发原发性胆汁性肝硬化1例. 世界华人消化杂志 2013; 21(20): 2005-2008
Revised: May 14, 2013
Accepted: July 3, 2013
Published online: July 18, 2013
We report a case of ulcerative colitis with primary biliary cirrhosis in a 61-year-old woman, who presented with a history of intermittent diarrhea and bloody purulent stools for 33 years, and anorexia and fatigue for six months. Treatment consisting of mesalazine, ursodeoxycholic acid and glucocorticoids led to illness remission. We also reviewed the relevant literature to discuss the extraintestinal manifestations of ulcerative colitis.
- Citation: Song SR. Ulcerative colitis with primary biliary cirrhosis: A case report. Shijie Huaren Xiaohua Zazhi 2013; 21(20): 2005-2008
- URL: https://www.wjgnet.com/1009-3079/full/v21/i20/2005.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v21.i20.2005
溃疡性结肠炎(ulcerative colitis, UC)是一种与肠道黏膜免疫异常有关的直肠和结肠慢性非特异性炎症性疾病, 可伴有多种肠外表现, 常见的有外周关节炎、结节性红斑、眼葡萄膜炎、口腔复发性溃疡等. 肝胆系统也可受累, 如原发性硬化性胆管炎(primary sclerosing cirrhosis, PSC)、自身免疫性肝炎(autoimmune hepatic, AIH)等. 本文报道了1例溃疡性结肠炎并发原发性胆汁性肝硬化(primary biliary cirrhosis, PBC)患者, 临床少见.
女, 61岁, 主因间断腹泻33年, 食欲不振、乏力半年入院. 患者33年前无明显诱因出现腹泻, 4-8次/d, 偶有黏液及脓血便, 无发热、腹痛等不适, 行结肠镜检查诊断为"溃疡性直肠炎", 给予锡类散灌肠及口服中药治疗, 症状缓解, 后间断出现黏液脓血便, 时轻时重, 应用上述治疗后症状好转. 半年前出现反酸、食欲不振、腹胀、全身乏力, 来我院行上消化道造影显示食管中下段静脉曲张, 上腹CT提示肝硬化, 口服双环醇保肝治疗. 2 mo前无明显诱因再次出现黏液脓血便, 7-8次/d, 有腹痛-便意-便后缓解规律, 给予锡类散灌肠及口服中药后, 症状无缓解. 患者体质量较半年前减少约15 kg. 无肝炎病史, 对安痛定过敏, 无外伤、手术、输血史.
查体: T 37.0 ℃, P 84次/min, R 21次/min, BP 118/70 mmHg, 发育正常, 营养中等, 轻度贫血貌, 全身皮肤黏膜无黄染、瘀斑及出血点, 无肝掌、蜘蛛痣, 周身浅表淋巴结未触及肿大, 结膜苍白, 巩膜黄染. 两肺呼吸音清, 未闻及干湿性罗音. 心律规整, 各瓣膜听诊区未闻及杂音. 腹部平坦, 无腹壁静脉曲张, 腹软, 无压痛、反跳痛, 肝脾肋下未触及, 移动性浊音阴性, 肠鸣音正常存在. 脊柱四肢无畸形, 活动自如, 关节无红肿, 双下肢无水肿.
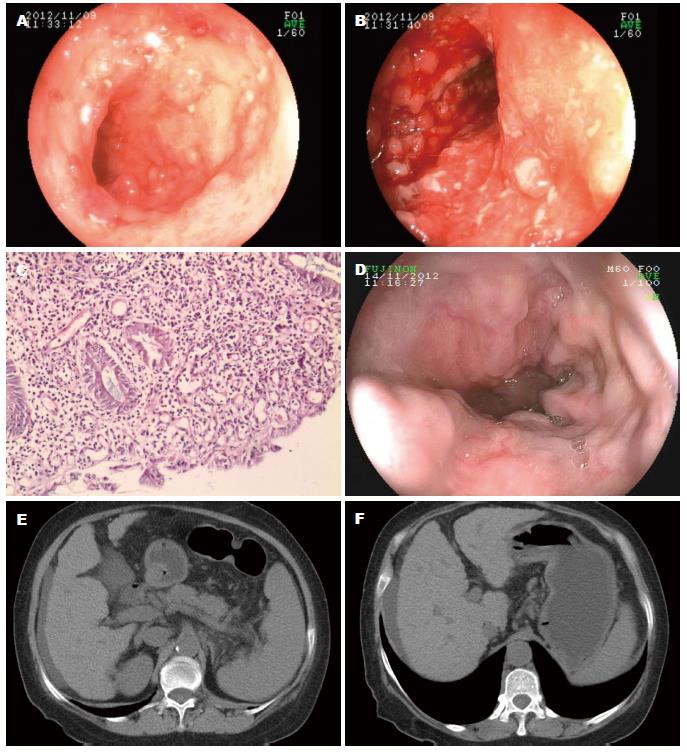
住院后辅助检查: 血常规: WBC 7.9×109/L, 中性粒细胞69.8%, 淋巴21.4%, 单核7.6%, HGB 50 g/L, PLT 238×109/L. 大便常规: 红细胞、白细胞满视野, 潜血(+++), 大便细菌培养无致病菌生长. 血沉51 mm/h, 凝血常规: 血浆凝血酶原时间15.2 s, 前白蛋白(prealbumin, PA)79%, 活化凝血活酶时间26.8 s, 血浆纤维蛋白原1.82 g/L, 国际标准化比率1.16, 凝血酶时间17.5 s. 肝功能: 总胆红素(total bilirubin, TBIL)57.34 μmol/L, 白蛋白(albumin, ALB)26.8 g/L, G 43.8 g/L, A/G 0.61, PA 0.05 g/L, 谷丙转氨酶(alanine aminotransferase, ALT)35.0 U/L, 谷草转氨酶(aspartate aminotransferase, AST)75.0 U/L, 碱性磷酸酶(alkaline phosphatase, ALP)197.0 U/L, 谷氨酰转肽酶(gamma glutamyl transpeptidase, GGT)159.0 U/L, 胆碱酯酶(cholinesterase,CHE)2456 U/L, 总胆汁酸(total bile acid, TBA)11.1 μmol/L. 血清甲、乙、丙、戊肝病毒标志物阴性. 抗人球蛋白试验阴性. 免疫球蛋白IgG 18.6 g/L, IgA 7.81 g/L, IgM 3.52 g/L, 补体C3 0.67 g/L, 补体C4 0.154 g/L. CRP 18.3 mg/L, 铜蓝蛋白0.50 g/L(-). 自身抗体测定: 抗核抗体(antinuclear antibodies, ANA)-IgG 1:1280(+), 抗线粒体抗体(antimitochondrial antibodies, AMA)1:1280(+), 抗线粒体抗体IgG型(M2亚型)>800 RU/mL(正常<25 RU/mL), 抗双链DNA抗体、抗可溶性肝抗原抗体、抗平滑肌抗体、抗胃壁细胞抗体、抗肝肾微粒体抗体、抗心肌抗体、抗着丝点抗体均阴性. 抗核抗体谱: 抗Sm抗体、抗RNP抗体、抗SSA抗体、抗SSB抗体、抗Scl-70抗体、抗Jo-1抗体和抗rRNP抗体均阴性. 结肠镜检查: 回肠末端可见散在溃疡及隆起糜烂灶. 盲肠黏膜弥漫性充血水肿, 糜烂、溃疡, 黏膜粗糙颗粒样不平, 表面附黏液和脓苔. 升、横、降和乙状结肠各肠段结肠袋消失, 黏膜弥漫性充血水肿, 可见弥漫性糜烂灶和浅表溃疡, 表面覆白苔, 血管纹理消失, 肠腔无狭窄, 病变以升结肠为主. 直肠黏膜充血水肿, 可见点片状红斑及糜烂灶, 血管纹理不清晰(图1A, B). 结肠活检病理: 回肠末端黏膜慢性炎症, 升结肠黏膜慢性炎症, 表浅溃疡形成(图1C). 胃镜检查: 重度食管静脉曲张, 门脉高压性胃病(图1D). 上腹部CT: 肝硬化, 腹水, 脾大, 慢性胆囊炎(图1E, F). 诊断为溃疡性结肠炎并发原发性胆汁性肝硬化.
治疗情况: 患者入院后加强支持治疗, 输血、冰冻血浆, 口服美沙拉嗪(1.0 g, 4次/d)、熊去氧胆酸胶囊(0.25 g, 3次/d)以及应用还原型谷胱甘肽、异甘草酸镁保肝治疗. 同时给予注射用甲泼尼松龙琥珀酸钠静脉点滴(40 mg/d)半月, 后改为醋酸泼尼松片口服(40 mg/d)半月, 患者腹泻症状改善, 大便1-2次/d, 脓血便消失, 食欲改善. 复查肝功能好转, TBIL 38.40 μmol/L, ALT 93.0 U/L, AST 80.0 U/L, ALB 30.7 g/L, G 32.2 g/L, A/G 0.95, 前白蛋白PA 0.13 g/L, ALP 47.0 U/L, GGT 192.0 U/L, 胆碱酯酶CHE 3119 U/L, TBA 35.9 μmol/L, 患者住院1 mo后出院. 患者出院后继续服用美沙拉嗪和熊去氧胆酸胶囊维持治疗, 醋酸泼尼松片逐渐减量, 目前以维持5 mg/d, 经随访3 mo, 患者病情稳定, 食欲良好, 无腹泻、腹痛、脓血便, 能从事一般日常活动.
炎症性肠病(inflammatory bowel disease, IBD)包括UC和克罗恩病(Crohn's disease, CD), IBD具有各种各样的肠外表现(extraintestinal manifestations, EIMs), 这些肠外表现可能比基础的肠道疾病有更多的发病率, 甚至可能是IBD的首发表现. 对于IBD有报道约36%患者至少有一个以上肠外表现[1]. 常见肠外表现包括关节、眼、皮肤等部位, 如关节炎、色素膜炎、口腔溃疡和溶血性贫血等. 而肝胆系统表现, 可有原发性硬化性胆管炎、自身免疫性肝炎和重叠综合征等[2]. IBD患者并发PBC则相对少见.
在IBD基础上出现肝胆疾病, 可能存在以下发病机制: (1)与IBD有着共存的免疫学异常, 包括PSC、小导管PSC/胆管周围炎、PSC/自身免疫性肝炎重叠; (2)与IBD结构和生理改变相平行, 可能由于严重肠道疾病的慢性炎症而引起, 如胆石症、门静脉血栓形成和肝脓肿等; (3)与IBD药物治疗的不良反应有关, 包括药物性肝炎或肝硬化(如甲氨蝶呤), 乙型肝炎再激活, 肝脾淋巴瘤再激活等[3].
UC患者并发PBC少见, 而且很难确定PBC是原发病还是并发症, 文献多为PBC发病在前, UC发病在后, 但也有UC发病在前, 而PBC发病在后的报道[4-6]. 本例患者根据33年前间断腹泻、腹痛和脓血便等临床表现, 结肠镜检查有充血水肿、糜烂、溃疡和出血等表现, 大便细菌培养无致病菌生长等符合UC诊断标准[7]. 近半年出现食欲不振、腹胀表现, 具有胆汁淤积的生化指标, 血清碱性磷酸酶升高, 抗线粒体抗体阳性, 抗线粒体抗体(M2亚型)阳性, 并存在食管静静脉曲张, 肝硬化CT影像学特征, 符合PBC诊断标准[8]. 因此, 本例患者UC发病在前, PBC发病在后, 是在UC基础上并发PBC, 其发生机制不明, 可能与共存的免疫发病机制异常有关[9,10]. 在治疗上, UC和PBC各有一定的特殊性, 前者以氨基水杨酸类药物、肾上腺皮质激素、免疫抑制剂和单克隆抗肿瘤坏死因子抗体为主的治疗. 而PBC的治疗以熊去氧胆酸(ursodesoxycholic acid, UDCA)为主, UDCA也是国内外PBC诊治指南中推荐的唯一药物[11-13]. 本例患者原发病是UC, 而且病变广泛, 呈全结肠型、活动期、重度, 因此在治疗上首先选用5-氨基水杨酸-美沙拉嗪和肾上腺皮质激素, 而针对PBC的治疗则加用UDCA, 经过联合治疗后病情逐渐缓解, 由于UC容易复发, 需要应用美沙拉嗪维持治疗, 而PBC已经发展为门脉高压症, 需要长期应用UDCA, 应加强随访, 做好病情的评估.
UC合并PBC临床少见, UC患者可有多种肠外表现, 包括肝胆系统受累, 当在UC患者出现ALP、GGT和/或BIL升高等胆汁淤积表现时, 应考虑到UC并发PBC的可能, 进行血清AMA抗体和/或AMA-M2抗体测定, 以确定PBC的诊断. 在治疗上, 应同时应用5-氨基水杨酸和UDCA治疗, 注意维持用药, 以防疾病复发.
炎症性肠病(inflammatory bowel disease, IBD)包括溃疡性结肠炎(ulcerative colitis, UC)和克罗恩病(Crohn's disease), 可有多种肠外表现, 如关节、眼、皮肤等部位, 肝胆方面可有原发性硬化性胆管炎、自身免疫性肝炎等, 并发原发性胆汁性肝硬化(primary biliary cirrhosis,PBC)者临床上少见.
缪应雷, 主任医师, 昆明医科大学第一附属医院消化内科
临床上UC和原发性胆汁性肝硬化(primary biliary cirrhosis, PBC)合并出现时, 有时很难确定谁是原发病谁是并发症, 文献多为PBC发病在前, UC发病在后的报告. 而UC发病在前, PBC发病在后的报道少见.
本文UC合并PBC为少见病例报告, 诊断上符合相关疾病的诊断标准, 资料齐全、完整, 附有结肠镜、胃镜、CT和病理学图片资料, 并结合国内外的文献资料进行了复习和讨论.
UC合并PBC临床少见, 提示当UC患者出现ALP、GGT和/或BIL升高等胆汁淤积表现时, 应考虑到合并PBC的可能, 进行血清AMA抗体测定, 以确定PBC的诊断.
国内较少关于UC并发PBC的报道, 文章所叙述的本例临床特点在国内具有一定新颖性、可读性.
编辑: 田滢 电编:闫晋利
| 1. | Ardizzone S, Puttini PS, Cassinotti A, Porro GB. Extraintestinal manifestations of inflammatory bowel disease. Dig Liver Dis. 2008;40:S253-S259. [PubMed] [DOI] |
| 2. | Knight C, Murray KF. Hepatobiliary associations with inflammatory bowel disease. Expert Rev Gastroenterol Hepatol. 2009;3:681-691. [PubMed] [DOI] |
| 3. | Navaneethan U, Shen B. Hepatopancreatobiliary manifestations and complications associated with inflammatory bowel disease. Inflamm Bowel Dis. 2010;16:1598-1619. [PubMed] [DOI] |
| 4. | Tada F, Abe M, Nunoi H, Azemoto N, Mashiba T, Furukawa S, Kumagi T, Murakami H, Ikeda Y, Matsuura B. Ulcerative colitis complicated with primary biliary cirrhosis. Intern Med. 2011;50:2323-2327. [PubMed] [DOI] |
| 5. | Arai O, Ikeda H, Mouri H, Notohara K, Matsueda K. Two cases of inflammatory bowel disease diagnosed in the course of primary biliary cirrhosis. Nihon Shokakibyo Gakkai Zasshi. 2010;107:900-908. [PubMed] |
| 8. | Lindor KD, Gershwin ME, Poupon R, Kaplan M, Bergasa NV, Heathcote EJ. Primary biliary cirrhosis. Hepatology. 2009;50:291-308. [PubMed] [DOI] |
| 9. | Venkatesh PG, Navaneethan U, Shen B. Hepatobiliary disorders and complications of inflammatory bowel disease. J Dig Dis. 2011;12:245-256. [PubMed] [DOI] |
| 10. | Uko V, Thangada S, Radhakrishnan K. Liver disorders in inflammatory bowel disease. Gastroenterol Res Pract. 2012;2012:642923. [PubMed] [DOI] |