修回日期: 2010-04-30
接受日期: 2010-05-10
在线出版日期: 2010-07-08
慢性肝炎病毒感染是一个严重的公共卫生事件, 可导致的肝衰竭、肝硬化和肝细胞癌. 随着我国人民生活习惯的改变, 代谢综合征患病率不断上升. 代谢综合征, 尤其是脂肪性肝病, 可能是加重慢性病毒性肝炎患者肝组织学损伤以及导致其预后不良和抗病毒治疗应答差的危险因素之一.
引文著录: 李磊, 丁惠国. 代谢综合征对慢性病毒性肝炎临床转归的影响及其机制. 世界华人消化杂志 2010; 18(19): 2029-2032
Revised: April 30, 2010
Accepted: May 10, 2010
Published online: July 8, 2010
Chronic hepatitis virus infection can result in liver dysfunction, cirrhosis and hepatocellular carcinoma and is therefore a serious public health matter. With the alteration of people's living habits, the prevalence of metabolic syndrome is gradually increasing. Metabolic syndrome, especially fatty liver disease, may be one of risk factors for aggravation of liver injury, poor prognosis, and poor response to antiviral therapy in patients with chronic viral hepatitis.
- Citation: Li L, Ding HG. Effects of metabolic syndrome on the outcomes of chronic viral hepatitis and mechanisms involved. Shijie Huaren Xiaohua Zazhi 2010; 18(19): 2029-2032
- URL: https://www.wjgnet.com/1009-3079/full/v18/i19/2029.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v18.i19.2029
肝炎病毒感染是一个严重的公共卫生事件, 全球有超过5亿的人口存在乙型肝炎病毒(hepatitis B virus, HBV)和丙型肝炎病毒(hepatitis C virus, HCV)慢性感染, 多数HBV携带者在中国, 慢性HCV感染在中国亦不少见, 每年约有100万人死于HBV感染所致的肝衰竭、肝硬化和原发性肝细胞癌[1]. 中国改革开放30年来, 人民生活水平明显改善, 西方某些不良饮食习惯和生活方式(高热量、高脂饮食、体力活动减少)、健康卫生常识缺乏等, 导致肥胖-脂肪肝(fatty liver disease, FLD)代谢综合征(metabolic syndrome, MS)患病率不断上升. MS, 尤其是脂肪性肝病, 可能是加重慢性病毒性肝炎患者肝组织学损伤以及导致其预后不良和抗病毒治疗应答差的危险因素之一[2,3]. MS又称胰岛素抵抗代谢综合征(insulin resistance metabolic syndrome, IRMS), 是由于胰岛素抵抗(insulin resistance, IR)引发的一系列临床、生化、体液代谢失常, 从而引起多种物质代谢失常的综合征, 常包括肥胖、高血压、高血糖、脂肪肝、血脂异常等[4]. 当前日益增多的主要是与IR和遗传易感密切相关的非酒精性脂肪性肝病(nonalcoholic fatty liver disease, NAFLD), NAFLD现已成为发达国家慢性肝病的重要病因, 在我国经济发达地区普通成人NAFLD患病率亦已高达15%-20%, 并且NAFLD的发病率仍在不断增加且有低龄化趋势[5]. 单纯性脂肪肝已发展到非酒精性脂肪性肝炎(nonalcoholic steatohepatitis, NASH)阶段或肝脂肪变发生在慢性丙型肝炎(chronic hepatitis C, CHC)和慢性乙型肝炎(chronic hepatitis B, CHB)等慢性病毒性肝病患者, 那么肝硬化和肝细胞癌发生率及其相关死亡将会大大增加[6]. 因此, 重视慢性病毒性肝炎合并代谢异常的研究及临床诊治具有极其重要的现实意义.
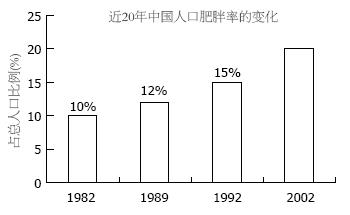
20世纪60年代的酒精性肝硬变与其他病因的肝硬变相比, 欧洲占42%, 美洲66%, 亚洲11%, 而中国不足5%. 但近30年来, 随着生活水平的提高、饮食结构的改变和酒精消费的日益增长, 酒精肝和脂肪肝的发病率迅速上升, 占肝硬化病因的15%-20%. 引起脂肪肝的病因是多种多样的, 但其中最重要的是肥胖、饮酒、糖尿病. 我国普通人群脂肪肝的发生率为10%, 而肥胖者脂肪肝发病率为50%-75%. 上海市对4 009名机关干部的调查发现, 肥胖者达31.6%, Ⅱ型糖尿病患者合并脂肪肝发生率为40%-50%, 嗜酒者脂肪肝发生率57.7%; 50岁以上者脂肪肝发生率为24.5%[7]. 北京地区2004年14家单位体检发现, 城市居民脂肪肝发生率逐年增加, 结果见表1. 最近, 广东地区脂肪肝流行病学调查结果显示, 城市人口脂肪肝患病率为17.5%, 而体质量指数在23-28的超质量人群中, 约有31.9%的人患脂肪肝, 肥胖人群脂肪肝发生率为55.4%. 因此, 肥胖是酒精及非酒精性脂肪肝的主要原因, 中国肥胖人群逐年上升(以BMI>25为肥胖的标准: 图1). 2009年北京市调查发现[8], 以BMI>28为肥胖的标准: 北京人体质量超质量36.4%, 肥胖13.5%. 因此, 肥胖-饮酒-脂肪肝已经成为中国肝脏疾病的第二大病因.
| 时间(年) | 抽检人数(n) | 脂肪肝发病率(%) | ||
| 最低 | 最高 | 平均 | ||
| 1998 | 1 360 | 9.74 | 29.46 | 23.16 |
| 2003 | 6 009 | 12.60 | 43.30 | 26.10 |
近年来研究发现, 欧美、日本成人NAFLD发生率17%-33%, 与肥胖及其相关MS有密切关系. 在一些特定人群, 如不明原因血清ALT升高者, 肥胖症, 2型糖尿病及高TG血症患者, NAFLD和NASH发病率更高[9].
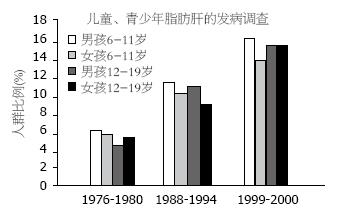
近年来, 国内外研究均提示, 儿童肥胖及脂肪肝发生率明显增加. 1995年日本学者报道: 4-12岁儿童NAFLD患病率为2.6%, 男性高于女性(3.4% vs 1.8%), 24%肥胖儿童ALT增高, B超证实83%脂肪肝. 美国学者研究也得到了相似的结果(图2).
肝炎病毒感染是我国肝脏疾病的主要原因, HBV感染仍是一个严重的公共卫生问题. 全约20亿人有HBV感染证据, 其中慢性HBV感染约占全球人口6%. 在慢性HBV感染者中, 约15%-25%最终将死于与HBV感染相关的肝病[1]. 据世界卫生组织报道, 全球每年约100万人死于与HBV感染相关的肝病. 2006年, 卫生部开展了全国人群乙型肝炎血清流行病学调查显示, 全国1-59岁人群乙型肝炎表面抗原携带率为7.18%(2002年全国乙型肝炎血清流行病学调查结果, HBsAg流行率为9.09%). 其中, 1-4岁人群乙型肝炎表面抗原携带率为0.96%, 5-14岁人群为2.42%, 15-59岁人群乙型肝炎表面抗原携带率达8.57%. 显示了中国乙型肝炎疫苗取得了突出的成绩. 根据卫生部公布的传染病疫情显示, 丙型肝炎发病率在病毒性肝炎中也呈明显的上升之势. 世界卫生组织公布的数据表明, 全球丙型肝炎患者占总人口3%, 1992年我国病毒性肝炎血清流行病学调查, 人群抗-HCV阳性率为3.2%. 来自6个国家11项有关慢性丙型肝炎的研究表明, 感染HCV 7年至50年后肝硬化发生率为0.3%-55.0%, 肝癌发生率为0-23%, 平均感染20年后, 肝硬化发生率约为10%-15%, 因接受输血感染者约为20%-30%. 我国丙型肝炎国家十五科技攻关的资料表明, 感染HCV 10年和20年以上的肝硬化发生率分别为9.20%和15.29%. 那么, 肥胖-脂肪肝-MS在慢性病毒性肝炎疾病进展中起什么作用?
已有研究报道, 50%左右的成人CHC患者伴有肝细胞脂肪变[10], 在儿童亦大约10%的CHC患者同时合并NASH. 在排除了肝细胞脂肪变的常见病因(包括肥胖、糖尿病、高脂血症和嗜酒等)后, 仍有30%左右的CHC患者存在肝细胞脂肪变. 早期文献报道约有27%-51%的CHB患者存在肝细胞脂肪变, 不同国家NAFLD在CHB中的检出率差别较大. 我国的流行病资料显示, CHB患者中肝脂肪变患病率为14%且有逐年增高趋势. 但大多数研究认为CHB中的脂肪变明显低于CHC. 近年来由于NAFLD的发病率逐年增加, 导致肝脂肪变与CHB在同一个体中合并存在病例明显增多. 在血清ALT增高的肥胖症患者中, 一半以上可能合并其他损肝因素, 在欧美和日本主要是并存CHC, 而在中国则为CHB[11].
众所周知, HCV本身能影响CHC脂肪变的进展. 无论是何种基因类型的HCV感染, 并存的肝脂肪变均与CHC患者肝组织学分级和分期密切相关[12]. CHC患者肝脂肪变的严重性与肝纤维化程度呈正相关, 肝脂肪变的危险因素还可增加CHC患者肝细胞癌的发病率[13].
肝细胞脂肪变对CHB肝纤维化的影响以及脂肪变的存在及加重是否对肝病的进展具有协同作用, 现存观点不一致. 我们既往研究表明, HBV患者肝脏脂肪变性比正常人群多见, 可能归因于代谢因素以及HBV间接促进脂肪变性的发展, 并未发现HBV患者脂肪变性与纤维化严重程度相关[14]. 肝细胞脂肪变或多或少会影响CHB的纤维化进展. 也有学者认为相对于CHC而言, 影响CHB肝纤维化进展的因素太多, 如与HBV相关的炎症程度、范围及疾病时间等, 因此要研究肝细胞脂肪变对其肝纤维化进展影响, 就必须对病毒的复制水平、机体的免疫状态以及肝细胞脂肪变和纤维化程度等进行长期的随访研究. 研究发现肥胖、糖尿病、MS以及酒精滥用均可增加CHB患者肝硬化和肝癌的发病率, 合并肝脂肪变的CHB患者可能比不伴肝脂肪变的CHB更易发生肝硬化和肝癌[15,16]. 在肥胖症患者中, 间隔纤维化和肝硬化通常见于合并HBV感染者, 而不伴有其他明确损肝因素的NAFLD患者其肝组织学损伤通常较轻[5]. 肝损伤多数混合病因共同作用, 对肝损伤和纤维化有促进作用, 影响干扰素的抗病毒治疗效果. MS增加慢性乙型肝炎肝硬化、肝癌的风险.
慢性肝损伤亦可影响糖代谢, 导致葡萄糖耐量减退甚至发生糖尿病. 而且糖尿病患者易患病毒性肝炎, 文献报道其患病率约为正常人的2-4倍, 原发性肝癌的发生率也为正常的4倍. 有许多报道认为CHC患者中的糖尿病患病率很高, 并且HCV可能是糖尿病进展的危险因素. 多项研究证明CHC患者中糖尿病的患病率要高于CHB. 也有报道糖尿病在丙肝肝硬化中的发生率高于乙型肝炎肝硬化. Cheng等对中国2 838例2型糖尿病患者进行了HBsAg检测, 并比较了HBsAg阳性和HBsAg阴性两组糖尿病患者发生心血管事件和肾脏终末期疾病的危险因素, 结果发现在中国2型糖尿病患者中, HBV感染是终末期肾病的重要危险因素[17]. 也有研究显示糖尿病是乙型肝炎所致肝细胞癌切除术后复发的独立危险因素. 肥胖和糖尿病为酒精性肝硬化和HCC的独立危险因素. Younossi等报道, 合并糖尿病的NAFLD患者肝硬化(25% vs 10.2%)和肝病死亡(18.2% vs 2.3%)显著增加. 肝病程度可能被心脑血管事件掩盖, 而老年DM患者尸检肝硬化检出率高达10%-20%.
因此, HBV感染与糖尿病之间存在错综复杂的关系, 两者互为因素, 并促进疾病的发生和进展.
肥胖症和肝脂肪变可增加慢性病毒性肝炎患者动脉硬化性心脑血管事件的发病率. 研究显示, 与NASH患者相似, CHB和CHC患者颈动脉粥样硬化的检出率均显著高于正常对照人群, 并存的代谢紊乱和肝细胞脂肪变可能是其易发动脉硬化的原因[18]. 有人认为HBV可能是导致动脉粥样硬化的候选病原体. HBV可能与动脉粥样硬化的进展交织在一起, 因为他是细胞内病原体之一, 长期持续性感染能对肝脏产生损害, 进而导致宿主的糖脂代谢紊乱. 然而一项健康普查中发现HBsAg携带者与动脉粥样硬化之间关系密切, HBV携带者中动脉粥样硬化的患病率升高, HBsAg阳性是患冠心病的危险因素之一. 目前许多研究表明NASH、HCV、HBV与早期动脉粥样硬化有关, 其中炎症在动脉粥样硬化形成中可能起着十分重要的
作用.
总之, 慢性病毒性肝炎与MS都是严重危害人类健康的常见慢性疾病, 两者之间会合并存在或者相继发生, 但二者之间的关系及相互作用机制尚有待进一步探讨. MS可影响慢性病毒性肝炎发展及预后. 目前国外对病毒性肝炎与MS相互关联的研究主要集中于CHC, 代谢紊乱与CHB相互关系的研究甚少. 因此, 开展HBV合并MS的基础和临床研究是我们当前所面临的新课题, 具有重要的现实意义.
慢性肝炎病毒感染是一个严重的公共卫生事件, 可导致的肝衰竭、肝硬化和肝细胞癌. 随着我国人民生活习惯的改变, 代谢综合征患病率不断上升.
范学工, 教授, 中南大学湘雅医院感染病科.
代谢综合征可能是加重慢性病毒性肝炎患者肝组织学损伤及导致其预后不良和抗病毒治疗应答差的危险因素之一.
Williams等报道, 单纯性脂肪肝已发展到非酒精性脂肪性肝炎阶段或肝脂肪变发生在慢性丙型肝炎和慢性乙型肝炎等慢性病毒性肝病患者, 那么肝硬化和肝细胞癌发生率及其相关死亡将会大大增加. 因此, 重视慢性病毒性肝炎合并代谢异常的研究及临床诊治具有极其重要的现实意义.
本文介绍MS对病毒性肝炎的影响及有关机制, 对临床工作者认识和了解这方面知识有一定帮助.
编辑 曹丽鸥 电编 吴鹏朕
| 2. | Taylor BC, Yuan JM, Shamliyan TA, Shaukat A, Kane RL, Wilt TJ. Clinical outcomes in adults with chronic hepatitis B in association with patient and viral characteristics: A systematic review of evidence. Hepatology. 2009;49:S85-S95. [PubMed] [DOI] |
| 3. | Cross TJ, Quaglia A, Hughes S, Joshi D, Harrison PM. The impact of hepatic steatosis on the natural history of chronic hepatitis C infection. J Viral Hepat. 2009;16:492-499. [PubMed] [DOI] |
| 4. | Moller DE, Kaufman KD. Metabolic syndrome: a clinical and molecular perspective. Annu Rev Med. 2005;56:45-62. [PubMed] [DOI] |
| 5. | Fan JG, Farrell GC. Epidemiology of non-alcoholic fatty liver disease in China. J Hepatol. 2009;50:204-210. [PubMed] [DOI] |
| 6. | Williams R. Global challenges in liver disease. Hepatology. 2006;44:521-526. [PubMed] [DOI] |
| 7. | 范 建高, 朱 军, 李 新建, 李 锐, 戴 菲, 宋 晓敏, 陈 兰, 李 锋, 陈 世耀. 上海市成人脂肪肝患病率及其危险因素流行病学调查. 中华肝脏病杂志. 2005;13:83-88. |
| 9. | Kotronen A, Juurinen L, Hakkarainen A, Westerbacka J, Cornér A, Bergholm R, Yki-Järvinen H. Liver fat is increased in type 2 diabetic patients and underestimated by serum alanine aminotransferase compared with equally obese nondiabetic subjects. Diabetes Care. 2008;31:165-169. [PubMed] [DOI] |
| 10. | Cheung O, Sanyal AJ. Hepatitis C infection and nonalcoholic fatty liver disease. Clin Liver Dis. 2008;12:573-85, viii-ix. [PubMed] [DOI] |
| 11. | Fan JG, Chitturi S. Hepatitis B and fatty liver: causal or coincidental? J Gastroenterol Hepatol. 2008;23:679-681. [PubMed] [DOI] |
| 12. | Jonsson JR, Barrie HD, O'Rourke P, Clouston AD, Powell EE. Obesity and steatosis influence serum and hepatic inflammatory markers in chronic hepatitis C. Hepatology. 2008;48:80-87. [PubMed] [DOI] |
| 13. | Machado MV, Cortez-Pinto H. Insulin resistance and steatosis in chronic hepatitis C. Ann Hepatol. 2009;8 Suppl 1:S67-S75. [PubMed] |
| 14. | Peng D, Han Y, Ding H, Wei L. Hepatic steatosis in chronic hepatitis B patients is associated with metabolic factors more than viral factors. J Gastroenterol Hepatol. 2008;23:1082-1088. [DOI] |
| 15. | Wong GL, Wong VW, Choi PC, Chan AW, Chim AM, Yiu KK, Chan HY, Chan FK, Sung JJ, Chan HL. Metabolic syndrome increases the risk of liver cirrhosis in chronic hepatitis B. Gut. 2009;58:111-117. [PubMed] |
| 16. | Na TY, Shin YK, Roh KJ, Kang SA, Hong I, Oh SJ, Seong JK, Park CK, Choi YL, Lee MO. Liver X receptor mediates hepatitis B virus X protein-induced lipogenesis in hepatitis B virus-associated hepatocellular carcinoma. Hepatology. 2009;49:1122-1131. [PubMed] [DOI] |
| 17. | Cheng AY, Kong AP, Wong VW, So WY, Chan HL, Ho CS, Lam CW, Tam JS, Chow CC, Cockram CS. Chronic hepatitis B viral infection independently predicts renal outcome in type 2 diabetic patients. Diabetologia. 2006;49:1777-1784. [PubMed] [DOI] |